- Главная
- Полезная информация
- Болезни десен
- Осложнения заболеваний пародонта
Заболевания пародонта — в числе самых опасных в стоматологии. Если не лечить их, они дают тяжелые осложнения, которые затрагивают не только зубочелюстную систему. Набор последствий определяется характером первичной болезни, состоянием здоровья пациента, другими факторами.
 Осложнения гингивита
Осложнения гингивита
Это — воспаление, которое затрагивает только десневые ткани. При лечении быстро проходит, без него — развивается, провоцируя:
- пародонтит с последующим расшатыванием и выпадением зубов;
- образование болезненных язв, некротизированных участков слизистых;
- распространение воспаления на костные ткани и апикальный периодонт;
- перенос инфекции с кровью в другие органы.
На фоне гингивита может появляться ангина Винсента. Это — острая некротизирующая форма заболевания, при которой на слизистой быстро образуются язвы, возможна их кровоточивость, пациент испытывает острые боли. Может распространяться на костные ткани. Десны покрываются серым налетом, во рту — неприятный запах. Температура тела повышается, возникают симптомы общего недомогания. При тяжелой форме, если терапия не начата, площадь изъязвления быстро увеличивается, самочувствие ухудшается, появляется лихорадка. Для лечения используют местные антибактериальные препараты, обезболивающие, антибиотики, иммуностимуляторы. Терапию можно начинать только после хирургического удаления некротизированных тканей и зубного налета.
Другие возможные осложнения — фарингит, острый тонзиллит, перитонзиллярный, парафарингеальный, позадиглоточный абсцесс (все три формы опасны и требуют срочного лечения).
 Последствия пародонтита
Последствия пародонтита
Это — воспалительное заболевание, которое часто развивается на фоне невылеченного гингивита. При его появлении инфекция распространяется, зубы становятся подвижными, десны начинают кровоточить, образуются глубокие пародонтальные карманы, где активно размножаются бактерии.
Возможные осложнения:
- запущенный пародонтит плохо поддается лечению, заболевание становится хроническим. Пациенту нужно постоянно контролировать его, проходить курсы терапии, чтобы избежать обострений;
- воспаление затрагивает связочный аппарат зуба, и он перестает удерживаться в лунке, выпадает. Это происходит, даже если он здоров (нет признаков кариеса, пульпита, других заболеваний);
- распространение инфекции в полости рта: область поражения увеличивается, оно затрагивает соседние здоровые зубы, костную ткань челюсти, всю поверхность слизистых;
- деструкция кости: она уменьшается в объеме, что создает ограничения для имплантации. Она нужна, если пародонтит спровоцировал потерю зубов. Вместо них устанавливают протезы, чтобы восстановить нормальное распределение жевательной нагрузки;
- заболевания ЖКТ (гастриты, язвенная болезнь, проблемы с перевариванием пищи). При инфекции в полости рта она попадает в желудок при проглатывании слюны;
- увеличивается риск почечной недостаточности, болезней сердечно-сосудистой, дыхательной системы.
 Осложнения пародонтоза
Осложнения пародонтоза
Невоспалительное заболевание, при котором объем десневых тканей уменьшается из-за нарушения их питания, кровообращения. Хорошо поддается лечению на ранних стадиях, на поздних — провоцирует ряд тяжелых последствий.
Рецессия десны с обнажением зубных корней. При дефиците питания десневая ткань постепенно уменьшается в объеме, ее край опускается, коронка оголяется. В пришеечной части она становится чувствительной, появляется боль. При неравномерном обнажении жалобы чаще связаны с эстетикой: зубной ряд выглядит некрасиво. Оно может сопровождаться деструкцией челюстной кости, глубоким поражением тканей, подвижностью, расшатыванием коронки.
Гиперестезия зубных корней. Это — резкое повышение чувствительности эмали. Часто сопровождает смешанную или склеротическую форму пародонтоза. Край десны опускается, корень зуба обнажается, и на этом участке появляется болезненность, выраженные реакции на температурные, механические раздражители. Без лечения чувствительность продолжит увеличиваться, эмаль начнет разрушаться.
Кариес и пульпит. При пародонтозе повышается риск кариозного поражения зуба ниже его анатомической шейки, с распространением на корень. При визуальном осмотре проблема часто не диагностируется, ее может выявить только рентгенография. Без лечения кариес переходит в пульпит, воспаление имеет ретроградный характер, приводит к потере зуба.
Диффузный периодонтит. Развивается, если инфекция из пародонтального кармана проникает в область верхушечного пародонта. Может быть спровоцирован оставшимся без лечения кариесом, осложненным пульпитом (если происходит асептический некроз пульпы). Заболевание — хроническое, симптомы — увеличивающаяся подвижность зубов, болезненность при пережевывании, надавливании. При диффузном периодонтите стандартное стоматологическое лечение невозможно, необходимо удаление зубов, чтобы исключить дальнейшее распространение инфекции.
Пародонтальный абсцесс. Формируется на фоне пародонтоза, если пораженная область инфицирована. Сопровождается отеком, покраснением десен, увеличением болезненности. Без хирургического вмешательства образует свищи, через которые выходит скопившийся гной. Если воспаление прогрессирует, ухудшается общее самочувствие: повышается температура тела, появляется головная боль, слабость.
Остеомиелит челюсти. Развивается при инфицировании костной ткани, приводит к нагноениям, образованию свищей, деструкции кости. Влияет на общее самочувствие пациента (лихорадка, слабость, боли). Может переходить в хроническую форму.
Пародонтоз, так же, как и пародонтит, приводит к потере изначально здоровых зубов, деструкции костной ткани, тяжелым общим последствиям. Стоматологи клиники «ДентоСпас» рекомендуют обращаться к пародонтологу при первых признаках заболеваний десен.
Мы перезвоним в течение 30 секунд
Нажимая кнопку «Отправить», вы автоматически выражаете согласие на обработку своих персональных данных и принимаете условия Пользовательского соглашения.
Сайт издательства «Медиа Сфера»
содержит материалы, предназначенные исключительно для работников здравоохранения. Закрывая это сообщение, Вы подтверждаете, что являетесь дипломированным медицинским работником или студентом медицинского образовательного учреждения.
ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России, Российская Федерация
Исакова Т.Г.
ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России, Российская Федерация
Гончаров А.В.
ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России, Российская Федерация
Диканова М.В.
ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России, Российская Федерация
Воспалительные заболевания пародонта как причина развития осложнений ортопедического лечения пациентов при частичном отсутствии зубов
Авторы:
Гончарова О.П., Исакова Т.Г., Гончаров А.В., Диканова М.В.
Как цитировать:
Гончарова О.П., Исакова Т.Г., Гончаров А.В., Диканова М.В. Воспалительные заболевания пародонта как причина развития осложнений ортопедического лечения пациентов при частичном отсутствии зубов. Российская стоматология.
2015;8(1):63‑63.
Goncharova OP, Isakova TG, Goncharov AV, Dikanova MV. . Russian Stomatology. 2015;8(1):63‑63. (In Russ.)

Читать метаданные
Авторы:
Гончарова О.П.
ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России, Российская Федерация
Исакова Т.Г.
ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России, Российская Федерация
Гончаров А.В.
ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России, Российская Федерация
Диканова М.В.
ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России, Российская Федерация
Несмотря на многочисленные исследования негативных последствий воспалительных заболеваний пародонта на результаты ортопедического лечения, проблема не теряет актуальности и в настоящее время. Известно, что воспалительные заболевания пародонта и, в первую очередь, хронический генерализованный пародонтит, приводят к атрофии костной ткани, обусловливают избыточную подвижность опорных зубов, вызывают нарушение распределения функциональной нагрузки при жевании и, поэтому, являются одной из наиболее частых причин развития осложнений ортопедического лечения пациентов с частичным отсутствием зубов. Наличие пародонтита создает значительные трудности при планировании ортопедического лечения и, что еще важнее, приводит к уменьшению сроков использования несъемных ортопедических конструкций. Врачебные ошибки при ортопедическом лечении больных с пародонтитом в свою очередь создают предпосылки к прогрессированию атрофии тканей пародонта и потере опорных зубов.
Цель исследования — определение значения воспалительных заболеваний пародонта в развитии осложнений ортопедического лечения больных с частичным вторичным отсутствием зубов.
Материал и методы. Проведено клинико-стоматологическое обследование 49 пациентов — 40 (81,6%) женщин и 9 (18,4%) мужчин, в возрасте от 43 до 76 лет с осложнениями ортопедического лечения. Ортопедическое лечение с использованием несъемных зубных протезов проводилось пациентам ранее (период наблюдения от 3 до 9 лет). Всем больным с помощью врача стоматолога-ортопеда было проведено анкетирование с использованием специально разработанных анкет.
Пациентов обследовали общепринятыми клиническими и стоматологическими методами, которые включали сбор анамнеза, внешний осмотр, осмотр полости рта, оценку зубочелюстной системы, оценку гигиенического состояния полости рта, определение клинических индексов, отражающих состояние пародонта. Кроме того, использовали рентгенологические методы исследования: анализ ортопантомограммы, проводили прицельное рентгенологическое исследование. По результатам исследования была сформирована база данных, затем был проведен статистический анализ.
Результаты. По результатам клинического наблюдения, наиболее частыми осложнениями ортопедического лечения, которые приводили к преждевременному снятию несъемных зубных протезов, явились в 19 наблюдениях расцементировка протезов, в 5 — повреждения облицовочного покрытия, в 8 — обнажение шейки зуба, в 6 — болевые ощущения в области протеза вследствие ошибок при препарировании, нарушений правил асептики, развития кисты или гранулемы. У 8 пациентов произошла потеря опорного зуба (зубов), первичной причиной этого стал ошибочный выбор ортопедической конструкции и неправильное распределение окклюзионных нагрузок на пародонт при изготовлении несъемных протезов большой протяженности (при ранее проведенном зубном протезировании). В 2 наблюдениях отмечено увеличение межокклюзионного пространства во фронтальной области вследствие атрофии альвеолярной кости вследствие пародонтита. 1 пациент предъявлял жалобы на нарушение эстетического качества протеза, изготовленного для фронтальной группы зубов — изменение цвета облицовочного материала в пришеечной области.
Вывод. Результаты исследования и длительного клинического наблюдения показали, что избыточная подвижность опорных зубов или даже их потеря вследствие прогрессирования пародонтита и атрофии альвеолярной кости является частой причиной осложнений при ортопедическом лечении пациентов с вторичным частичным отсутствием зубов. При этом по крайней мере у 8 из 49 пациентов важным фактором, способствовавшим развитию осложнений, преждевременному снятию несъемных зубных протезов и вызвавшим необходимость проведения повторного ортопедического лечения, явился изначально неправильный выбор конструкции зубного протеза. У таких пациентов с пародонтитом не была достигнута основная цель ортопедического лечения — иммобилизация подвижных зубов и перераспределение функциональной нагрузки на зубы с непораженным пародонтом и слизистую оболочку протезного ложа.
Дата публикации 27 декабря 2018Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Пародонтит — это воспалительное заболевание дёсен, при котором происходит атрофия тканей, в том числе и костной, удерживающей зуб в его зубной лунке.
Это коварная болезнь: её симптоматика может не иметь острой зубной боли, а заболевание в запущенной форме способно привести к опасным осложнениям, вплоть до общей интоксикации организма. Поэтому очень важно начать бороться с пародонтитом как можно раньше.
Причинами развития пародонтита могут быть местные и общие факторы, которые приводят сначала к появлению гингивита (воспалению дёсен), а затем к распространению воспаления на подлежащие ткани и их разрушению.
Ведущим этиологическим фактором пародонтита является микрофлора зубной бляшки (микрофлора зубного налёта), образующаяся на пелликуле зуба в области зубодесневой бороздки.[1]
Патогенное влияние микрофлоры может проявится в связи с избыточным накоплением её в зубном налёте или с изменением состава микрофлоры. В этих случаях преимущественно появляются грамотрицательные микроорганизмы, фузобактерии и спирохеты.[2]
Предрасполагают к развитию пародонтита следующее факторы:
- врождённые особенности строения пародонта — тонкий биотип десны, мелкое преддверие, недостаточная толщина кости;
- вредные привычки и общие заболевания — курение, хронические эмоциональные стрессы, сахарный диабет, мочекаменная или язвенная болезнь;
- снижения продукции слюны в связи с приёмом некоторых лекарственных препаратов;
- зубной камень — возникает в результате накопления зубного налёта в углублениях, которое становится причиной затруднения самоочищения десневого канала и поддержания воспалительного процесса в нём;
- травматический прикус (причём его сочетание с зубным налётом является более разрушительным фактором, чем наличие только одного из них);[3]
- глубокий или открытый прикус — развитие пародонтита при нарушенном прикусе происходит у 36% детей в возрасте 11-13 лет;[4]
- скученные (кривые) зубы — воспаление дёсен при скученности передних зубов наблюдается у 65% детей в том же возрасте;[4]
- нависающие, неполированные или пористые поверхности пломб и протезов — способствуют скоплению налёта из-за некачественной гигиены данной зоны;
- дыхание через рот, пересушивающее поверхность десны;[5]
- давление языка при его нетипичной артикуляции — смещает зубы (чаще передние), делая их подвижными, что не только способствует возникновению пародонтита, но и осложняет его течение;
- скрежетание зубами (бруксизм) — травмирует структуру периодонта и нарушает кровоснабжение в микроциркуляторном русле;[7]
- нарушение состава и свойств слюны — вязкость и уменьшение её количества или темпа выделения.[6]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы пародонтита
Симптомы пародонтита могут варьироваться в зависимости от длительности и тяжести воспалительного процесса.
Чем тяжелее состояние, тем более выражены признаки болезни.
Первые несколько месяцев периодонтит практически не вызывает дискомфорта.
Обычно пациента беспокоят:
- постоянная или периодическая кровоточивость дёсен;
- неприятный запах изо рта;
- увеличение расстояния между зубами;
- боль при попадании пищи в щели между зубами;
- чувство дискомфорта во время жевания;
- зуд в дёснах;
- ощущение расшатывания зубов;
- отёчность, покраснение, болезненность дёсен;
- зубные отложения в больших количествах.
Вылечить пародонтит, выяснить причины заболевания можно только в условиях стоматологической клиники. Для того, чтобы сделать это как можно быстрее и проще (в том числе и с финансовой точки зрения), стоит проявить сознательность, то есть при появлении первых же симптомов заболевания обратиться к пародонтологу.
Патогенез пародонтита
Общие заболевания организма снижают барьерные и защитные функции тканей пародонта, в итоге устойчивость к патогенным микробам сильно уменьшается. Наиболее важными из них являются: вирусные заболевания, герпес, сахарный диабет, лейкемия, авитаминоз, язвенная болезнь желудка и двенадцатиперстной кишки, кожные заболевания, мочекаменная болезнь, применение некоторых лекарственных средств, стресс.
Влияние стресса: научные эксперименты доказали, что сильный постоянный стресс вызывает в тканях пародонта патологические механизмы. Психоэмоциональная травма влияет нервно-эндокринно-иммунные взаимоотношения.
К наследственным факторам предрасположенности к пародонтиту относится функциональные нарушения нейтрофильных гранулоцитов и моноцитов, уменьшение защитной функции ротовой жидкости, малая толщина альвеолярной кости и тонкая слизистая оболочка десны.
Курение — распространённый фактор риска возникновения и развития пародонтита. Табачный дым содержит более 2000 потенциально токсичных веществ для тканей полости рта. У курильщиков более активно образуется зубной камень, налёт, таким образом создаются хорошие условия для размножения бактерий. К тому же никотин влияет на сосудистое русло десны, ухудшая микроциркуляцию.
Нарушение функции половых желез: избыточное количество эстрогена и прогестерона в крови увеличивает проницаемость сосудов пародонта и чувствительность десны к воздействию микроорганизмов.
Классификация и стадии развития пародонтита
По тяжести течения заболевании выделяют три степени пародонтита:
- лёгкая — периодическая кровоточивость, пародонтальные карманы не более 4 мм, на рентгенограммах практически не видны изменения кости;
- средняя — кровоточивость дёсен, карманы от 4 до 6 мм, присутствует обнажение корней;
- тяжёлая — глубина карманов более 6 мм, болезненность десны, затруднённое жевание, появление щелей между зубами, подвижность зубов.
Течение заболевания можно разделить на четыре стадии:
- острый пародонтит;
- хронический пародонтит;
- обострение (в том числе абсцедирование) — возникает на фоне ухудшения общего состояния, появляется отёчность, покраснение и болезненность десны, из карманов выделяется гнойный экссудат;
- ремиссия — жалобы отсутствуют, десна бледно-розового цвета, плотно прилегает к зубам, очагов воспаления нет, оголённы корни зубов, клинические карманы не обнаруживаются.
По распространённости пародонтит бывает:
- локализованным — поражение происходит в области нескольких зубов, чаще из-за нависающих краёв пломб и коронок, а также скученности зубов.
- генерализованным — поражение десны в области всех зубов, чаще это происходит по причине плохой гигиены полости рта.
Осложнения пародонтита
Главным последствием несвоевременно диагностированного пародонтита является вторичная адентия, то есть выпадение зубов и, соответственно, уменьшение объёмов костной ткани в области поражённых зубов. В последствии это может привести к невозможности провести имплантацию и обеспечить пациента несъёмным протезом.
Но осложнения ввиду обширного инфицирования также могут стать причиной появления и развития разнообразных заболеваний и проблем.
- Ревматоидный артрит. Выявлено, что пациенты с пародонтитом в 2 раза чаще заболевают ревматоидным артритом. Установлено, что бактерии, связанные с воспалительными процессами десны, обнаруживаются у 50% людей, страдающих ревматоидным артритом. При поражении десны, может возникать такой побочный эффект, как отёки суставов.
- Инфаркт миокарда или инсульт. Доказано, что бактерии-возбудители, вызывающие воспаление в дёснах, принимают участие и в тромбообразовании, что может приводить к таким тяжёлым осложнениям и последствиям.
- Атеросклероз. Продукты жизнедеятельности патогенных бактерий и воспалительные цитокины и хемокины меняют восприимчивость поверхностных рецепторов клеток эндотелия в сосудах, что приводят к выраженному оседанию молекул, впоследствии чего происходит апоптозное разрушение эндотелиальных клеток сосудов.
- Обширный сепсис. Если пациент имеет ослабленный иммунитет, то инфекция, скапливающаяся в пародонте, может распространиться через кровь и привести к заражению организма.
- Болезни дыхательной системы — эмфизема лёгких, бронхит, пневмония.
Пародонтит опасен для беременных: инфекция, которая располагается в полости рта, провоцирует выделение особых активных веществ, способных привести к воспалению матки, что повышает риск преждевременных родов.
Диагностика пародонтита
В диагностике пародонтита большое значение имеют клинические данные и длительность заболевания.
При осмотре пациента с пародонтитом врач обращает внимание на количество и качество зубных отложений, состояние дёсен, глубину преддверия рта, прикус, состояние уздечек языка и губ, подвижность зубов, наличие и глубину пародонтальных карманов.
В процессе первичного обследования производится проба Шиллера — Писарева, определение индекса гигиены и пародонтальных индексов, составляется специальная карта — пародонтограмма. В этой карте обозначаются пародонтальные карманы, фиксируется их глубина и ширина.
В карте описывается, какие зубные отложения, подвижность и кровоточивость имеет каждый зуб. Отмечается оголение корней зубов. Пародонтальную карту повторно заполняют после проведённого курса лечения, далее это делают ежегодно, чтобы отслеживать течение заболевания.
При пародонтите используются исследование соскоба из десневого кармана методом ПЦР, хемилюминесценции слюны и бакпосева отделяемого зубодесневых карманов.
Из дополнительных обследований может быть рекомендовано биохимический анализ крови на содержание глюкозы и С-реактивного белка, а также определение сывороточных антител IgA, IgM и IgG.
Из дополнительных обследований может быть рекомендовано биохимический анализ крови на содержание глюкозы и С-реактивного белка, а также определение сывороточных антител IgA, IgM и IgG.
С целью установки степени тяжести пародонтита проводится ортопантомография — снимок полной верхней и нижней челюсти и височно-нижнечелюстного сустава. Такой метод менее информативный, он используется по большей части для обследования сустава.
Компьютерная томография — самый точный метод диагностики, он исключает ошибки при диагностике пародонтита, так как томограмма даёт возможность точно определить тип костных карманов и измерить их распространённость, ширину и глубину.
По КТ пародонтолог оценивает состояние костной ткани в разных плоскостях, что невозможно сделать с помощью плёночных снимков. Следовательно, врач правильно определит стадию заболевания и грамотно спланирует лечение.
Прицельная внутриротовая рентгенография позволяет исследовать периапикальные ткани и межальвеолярную кость в области 1–2 зубов.
При наличии сопутствующей патологии врач может направить пациента на консультацию к другим специалистам — терапевту, эндокринологу, гастроэнтерологу, гематологу, иммунологу или ревматологу.
Лечение пародонтита
На любой стадии заболевания лечение начинают с удаления зубных отложений, микробной биоплёнки, мягкого налёта и зубного камня.
Зубной камень убирают ультразвуком, поддесневой камень устраняют специальными кюретами. Мягкий и пегиментированный налёт удаляют аппаратом Air Flow — он позволяет вернуть эмали природный оттенок. Далее все поверхности каждого зуба полируются и шлифуются специальными пастами и щётками.
Процедура заканчивается антисептической обработкой десны и аппликациями противовоспалительных бальзамов.
Противовоспалительная терапия проводится после профессиональной гигиены полости рта и перед другими лечебными манипуляциями (например, кюретажем зубодесневых карманов, вестибулопластикой).
Лёгкую стадию пародонтита начинают лечить местными антисептиками (в виде гелей, мазей, растворов для полоскания рта), в более тяжёлым случаях — антибиотиками, противогрибковыми средствами и гормональными препаратами.
При глубине зубодесневых карманов более 5 мм дополнительно требуется хирургическое вмешательство. Осуществляют глубокую очистку пародонтальных карманов от поддесневых камней и патологической ткани посредством рассечения или без рассечения десны. Иногда выполняют гингивоэктомию — иссечение пародонтальных карманов, включая их обработку кюретами и удаление некротически изменённых тканей.
Обязательным условием для лечения пародонтита является:
- протезирование;
- восстановление отсутствующих зубов;
- исправление патологий прикуса;
- устранение ортодонтических проблем полости рта;
- лечение кариеса.
Устранение дефектных пломбирования и протезирования
В ходе лечения заболевания производится удаление нависающих краёв пломб в области межзубных промежутков. Очень важным моментом является снятие некачественных коронок, которые глубоко погружены под десну (такое расположение искусственных коронок способствует углублению зубодесневого кармана), а также безграмотно сконструированных протезов.[9]
Лечение пародонтита с помощью лазера
Суть такой терапии заключается во введении лазерного светодиода в пародонтальный карман. С помощью лазера проводится удаление патологической ткани.
После лечения стерильно чистый пародонтальный карман закрывается, тем самым препятствуя проникновению патогенных микроорганизмов.
На ранних стадиях пародонтита иногда достаточно одной процедуры. При запущенных формах заболевания проводится несколько сеансов. Они выполняются раз в неделю.
Для устранения пародонтита лазером применяются различные типы лучей (CO2, диодный или неодимовый).
Главные достоинства лечения лазером:
- бескровность метода лечения — лазерное излучение во время процедур буквально запаивает все мелкие сосуды;
- безболезненность — во время лечения лазером анестезия может не потребоваться, так как пациент не испытывает существенного дискомфорта;
- быстрая реабилитация — сразу же после процедуры пациент может вернуться к привычному образу жизни;
- минимальное количество противопоказаний — лечение лазером показано и маленьким детям, и беременным женщинам, и аллергикам.
Плазмолифтинг
Лечить пародонтит можно локальным введением плазмы, полученной из крови пациента, в повреждённые мягкие ткани полости рта.
При плазмолифтинге происходит стимуляция клеток десны, в результате чего начинается их естественная регенерация. Под воздействием содержащихся в плазме тромбоцитов и лейкоцитов воспалительные процессы купируются.
Показания к плазмолифтингу:
- гингивит;
- пародонтит 1-3 степени тяжести;
- пародонтоз;
- воспаление стенок лунки после удаления зуба;
- воспаление костной и мягкой тканей вокруг имплантата;
- заживление мягких тканей после стоматологических операций;
- профилактика заболеваний дёсен.
Процедура плазмолифтинга — это уникальная методика, которая не имеет аналогов. Она основана на применении технологии PRP-терапии. В стоматологии она имеет название Plasmodent.
Лечение лазером показано пациентам, у которых есть проявления воспалительных или атрофических заболеваний слизистой полости рта. Кроме того, его используют для активизации, а также заметного ускорения восстановления костных тканей после проведения имплантации либо костно-пластического хирургического вмешательства.
Основная задача плазмолифтинга — остановить развитие воспалительного процесса пародонта и активировать естественное восстановление десны, её структуры, цвета, а также предупредить разрушение костных тканей.
Прогноз. Профилактика
На ранней стадии заболевания удаётся добиться устранения воспаления и полного восстановления костной ткани.
При средней или тяжёлой стадии пародонтита нужен гораздо больший объём лечения. Это противовоспалительная терапия, направленная на купирования гноетечения и снятие воспаления: векторо-, лазеро-, фото- и плазмотерапия. Часто необходим кюретаж карманов и остеопластические операции для восстановления утраченной кости. Это существенно усложняет и удорожает лечение. Пациент должен находиться под наблюдением врача и каждые 2-3 месяца проходить курс поддерживающей терапии.
При наличии удалённых зубов и их расхождении нужен комплексный и системный подход к лечению пародонтита. Комплексный подход — это, в первую очередь, слаженная работа всей команды врачей: пародонтолога, терапевта, хирурга, имплантолога, ортопеда и ортодонта.
Так как на ранних стадиях патологического процесса первые признаки заболевания слабо выражены, значительную роль в профилактике и лечении играет своевременная и точная диагностика. Диагноз пародонтита на ранней стадии не может быть установлен без компьютерной томографии и дентальных снимков.
Поскольку причиной пародонтита являются микробы, то первым этапом профилактики и лечения заболевания является профессиональная и домашняя гигиена полости рта. От того, насколько качественно и каждодневно устраняется микробный налёт с поверхности зубов и дёсен, во многом зависит успех профилактики и лечения пародонтита.[8]
92% людей в мире неправильно и недостаточно чистят зубы. Для полноценной очистки зубов нужна правильная техника: щетку со стороны щеки и губ располагают под углом 45 градусов к оси зуба, совершают выметающие движения от десны к зубам, при этом щетинки частично проникают в десневую бороздку и межзубные пространства.
Такими же движениями чистят язычную поверхность зубов. Жевательную поверхность зубов чистят движениями вперёд-назад. Область последних моляров (7 или 8 зубов) прочищают монощёткой.
Ни одна щётка качественно не прочищает пространство между зубами, поэтому необходимо использовать зубную нить или специальные ёршики.
Ирригатор — отличная альтернатива ёршикам и флоссам. Он не только идеально прочищает межзубные промежутки, но тренирует и массирует десну.
Профессиональная гигиена — один из наиболее важных компонентов в профилактике потери зубов при пародонтите. Процедура заключается в удалении микробного налёта, над- и поддесневых зубных отложений и камней врачом. При ежедневной тщательной и грамотной домашней гигиене делать профессиональную гигиену необходимо каждые полгода.
Симптомы заболевания
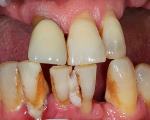
Симптоматика заболевания может быть условно разделена на два направления. Это видимые симптомы и те, которые проявляются только при более тщательном осмотре у доктора. Видимые и осязаемые симптомы пародонтита следующие:
- десны, которые сильно кровоточат – при пользовании зубной щеткой (даже мягкой), при употреблении твердой пищи, а по мере развития заболевания и вовсе постоянно,
- неприятный запах изо рта, который вызван наличием обильного количества налета под деснами и даже загноением пищи, которая опять же скапливается между десной и поверхностью зубного корня,
- неплотное прилегание десны к шейке зуба, т.е. образование так называемых пародонтальных карманов,
- подвижность зубов, начиная от легкой, заканчивая полным смещением зубного корня и выпадением зуба из лунки,
- изменение цвета десен с бледно-розового до ярко красного и даже синего или фиолетового,
- болезненность десен от незначительной до ярко выраженной,
- рецессия десны, то есть уменьшение количества слизистой и как следствие – обнажение зубных корней. Это чревато сильной болезненностью и реакцией зубов на любые внешние раздражители (термические и механические), т.к. в этой области нет защитной оболочки.
Более глубокие симптомы, которые способен выявить только профессиональный врач при тщательном осмотре – это возникновение пародонтальных карманов и их значительная глубина. Зачастую десны могут лишь незначительно изменить оттенок и немного кровоточить, между тем, твердый камень будет находиться очень глубоко – так, что визуально его не видно. Еще одно последствие – это уменьшение плотности костных тканей, которое происходит на поздних стадиях. Определяется только при помощи рентген-диагностики.
Причины появления пародонтита
Самая распространенное объяснение возникновения пародонтита – пренебрежение элементарными правилами гигиены ротовой полости. Даже если вы чистите зубы утром и вечером, но не удаляете остатки еды, либо процесс гигиены занимает всего секунд 20-30 вместо положенных 2 минут, от налета это избавиться не поможет. А значит, велик риск развития пародонтита.
К причинам также нужно отнести отсутствие необходимых витаминов и минералов, неправильное питание, повышенные нагрузки на зубы и механические повреждения десен. Вовремя не удаленный зубной камень также может спровоцировать развитие заболевания.
Отдельно стоит отметить, что пародонтит может возникать при лечении некоторых заболеваний, при различных инфекциях полости рта, особенно на фоне нарушения обмена веществ или гормональных изменений.
Какие могут быть осложнения, если пародонтит не лечить
При игнорировании первых симптомов заболевание будет только прогрессировать: кровоточивость, воспаление и отечность десен будут только нарастать. Со временем появится подвижность зубов. Если и на этой стадии не предпринять никаких мер, можно полностью лишиться зубов.
Стоит отметить, что избавиться от запущенного пародонтита невозможно – развитие процесса можно остановить на некоторое время, но нужно настроить себя на то, что бороться с проблемой придется всю оставшуюся жизнь. Поэтому в ряде ситуаций лучше удалить очаги воспаления – это зубы, и заменить их на имплантаты.
Что будет, если подвижные и больные зубы не удалять
Пораженные зубы являются источником инфекции, т.к. их структура в ходе течения заболевания меняется, эмаль на них становятся более рыхлой и подверженной атаке бактериями. На них с большой интенсивностью скапливается налет и отложения, которые постепенно загнивают. Как следствие – больные зубы становятся причиной постоянного неприятного и даже зловонного запаха изо рта, от которого невозможно избавиться надолго даже при ремиссии заболевания, при тщательной гигиене полости рта, при помощи использования различных паст и освежителей дыхания.
Кроме того, микробы, обитающие на поврежденной эмали, а также на деснах, начинают активно распространяться по всей полости рта, разносятся по организму, что провоцирует возникновение различных воспалительных процессов, как во рту, так и в других органах:
- страдают соседние здоровые зубы и костная ткань челюсти: поскольку такое заболевание, как пародонтит (особенно на запущенных стадиях) не излечивается полностью, то постоянное наличие воспалительного процесса во рту отражается на состоянии костной ткани челюсти, которая начинает атрофироваться, убывать в объеме, что создает впоследствии сложности для дальнейшего протезирования. Кроме того, при усадке костной ткани начинают страдать и соседние зубы, чья надежная фиксация в кости подрывается, они также становятся подвержены расшатыванию, а жевательная нагрузка при этом распределяется неравномерно,
- поражаются органы желудочно-кишечного тракта: они страдают в первую очередь, т.к. бактерии изо рта в процессе употребления пищи проникают в желудок. Результатом этого может стать несварение, боли и рези в ЖКТ, постоянный дискомфорт, плохое переваривание пищи, наличие изжоги, вздутие,
- возникают серьезные проблемы с почками: было научно доказано1, что в ходе течения пародонтита в организме человека возникают бактерии, которые схожи по своему клеточному составу с клетками почек. Когда же организм естественным образом пытается бороться с заболеванием и поднимает на борьбу с ним все силы иммунной системы, то в ходе таких действий иммунные силы без разбора уничтожают и клетки печени. Как следствие, у человека возрастает риск развития сначала пиелонефрита (воспаления почек), а следом и более серьезных заболеваний,
- страдает сердечно-сосудистая система: так, если не лечить пародонтит, у человека увеличивается риск заболеть ишемической болезнью сердца, получить инфаркт миокарда инсульт2.
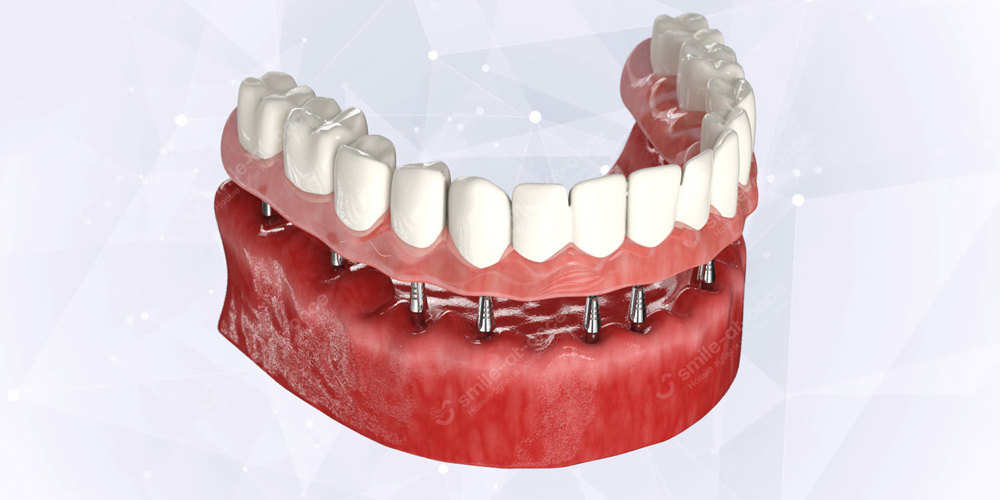
Имплантация избавляет от пародонтита навсегда!
Моментальное восстановление всех зубов даже не фоне запущенного пародонтита. С пожизненной гарантией!
Узнать о решении сейчас
Серьезные показания к удалению зубов
В каждом отдельном случае принимает решение лечащий врач, который основывается на общей картине заболевания и анамнезе пациента, проведенных исследованиях, исходит из выбранной тактики и метода лечения. Так, например, при показаниях и готовности пациента к имплантации зубов, специалист, скорее всего, предложит сначала удалить все больные зубы. Новость о необходимости провести такую процедуру кажется многим пациентам пугающей (ведь по виду зубы кажутся нормальными). Но тут надо обратить внимание на несколько ключевых моментов.
При восстановлении подверженных пародонтиту зубов методом имплантации важно обратить внимание и на такой момент: предварительно нужно удалять разрушенные зубы на обеих челюстях. Если пациент планирует провести лечение, например, только на верхней челюсти, то при игнорировании проблем на нижней челюсти, будет нарушена функция и нормальная работа челюстного сустава, не получится исправить прикус, жевательная нагрузка изменится, соответственно, проблемы не решатся, лишь улучшится эстетика улыбки. Чтобы вас не разочаровал результат лечения, мы рекомендуем комплексные подходы, например, сверху можно провести имплантацию, а снизу при наличии проблем, временно установить съемные или условно-съемные протезы. Но если есть воспаление в полости рта, особенно прогрессирующее, его нужно устранять.
1. Больные зубы только внешне могут казаться здоровыми
Вы оцениваете их состояние по внешнему виду, врач же основывается на их функциональности и риске, который они представляют для соседних зубов, для организма в целом. Вы могли не заметить, что больные зубы стали подвижны, что они расшатываются, а пародонтит уже перешел в запущенную стадию, чреватую осложнениями, описанными выше. Врач же на основе осмотров, исследований и компьютерной томографии сможет поставить диагноз с максимальной точностью.
2. При наличии источника воспаления установка имплантов нецелесообразна
Ставить импланты в условиях наличия воспаления во рту – неоправданный риск для вашего здоровья и кошелька. Ведь воспалительный процесс с больных зубов в любой момент может перекинуться на импланты и привести к периимплантиту и их отторжению в самое ближайшее время, т.е. в реабилитационный период. Также опасность может подстерегать пациента и в долгосрочной перспективе, поскольку бактерии, находящиеся во рту и постоянно обостряющееся воспаление, спровоцируют атрофию костной ткани вокруг установленного искусственного корня, что вызовет оголение верхушки импланта и будет выглядеть крайне не эстетично. Как итог – вы рискуете потерять всю конструкцию на имплантах и будете нуждаться в повторном лечении.
Если же пациент пока по определенным причинам – состояние здоровья, моральная составляющая, финансовые возможности – не готов к имплантации, что при пародонтите (особенно на запущенных стадиях) является наиболее оптимальным и качественным решением проблемы, то врач может временно сохранить зубы и провести комплекс других лечебных мероприятий. Имплантация на фоне такого процесса – дело рискованное, поэтому лучше будет отдать предпочтение съемным конструкциям.
Методы лечения: от терапии к удалению и имплантации
Суть лечения заболевания сводится к уничтожению очагов воспаления, восстановлению связочного аппарата, возвращению тканям вокруг зуба эластичности и прочности. Методов лечения существует несколько, но подбирать правильную тактику должен только лечащий врач-пародонтолог.
Заметим, что при наличии ярко выраженного пародонтита обычная чистка зубов будет не эффективна – здесь потребуется применить методы, которые позволят провести более глубокое очищение всей поверхности зубов от налета и твердых отложений. Речь идет о кюретаже десен или аппаратном лечении.
Это основной метод, который позволяет провести глубокое очищение пародонтальных карманов. На ранней стадии применяется закрытая методика, на поздней – открытый тип, который подразумевает отслаивание десневого лоскута от поверхности зубных корней. Дополнительно могут применяться инъекции и различные биоактивные мембраны для более быстрого восстановления воспаленных тканей пародонта.
от 2 500 руб.
В СТОИМОСТЬ ВХОДИТ: 3D диагностика, обработка антисептиком, осмотры, наложение и снятие швов.
Аппаратное лечение в ряде ситуаций может стать альтернативой даже открытому кюретажу, потому что в отличие от обычных ультразвуковых скейлеров волны идут строго вертикально, т.е. вдоль поверхности зубов. Это позволяет провести более глубокое очищение, причем малотравматичным способом.
Предложение, которое состоит из нескольких методик: кюретажа десен, чистки от отложений, а также проведения медикаментозного лечения, т.е. инъекций в слизистые. Позволяет нормализовать кровообращение в деснах, восстановить их питание и тем самым уменьшить воспалительный процесс.
от 30 000 руб.
Для лечения пародонтита I степени. Курс рассчитан на 1 месяц.
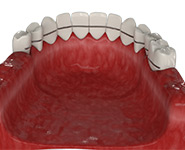
Если пародонтит вызывает расшатывание зубов, проводится шинирование зубного ряда с целью закрепления зубов на своих местах. В основном используются незаметные шины – нити, но в ряде случаев может применяться шинирующий бюгельный протез, который замещает отсутствующие зубы и одновременно «стягивает» подвижные, фиксируя их в неподвижном состоянии.
60 000 руб.
В СТОИМОСТЬ ВХОДИТ: 3D диагностика, индивидуальная ложка, слепки (с использованием лицевой дуги), перебазировка (лабораторная) — 2 раза в год, перебазировка в кресле (на усмотрение врача), коррекции и осмотры, гарантия на работу 2 года.
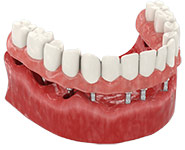
Идеальный вариант лечения при осложненных формах пародонтита, когда сохранять зубы уже нет смысла – эстетика с функциональностью полностью нарушены, лечить дорого, да и результата практически не будет. Современные системы имплантов обладают специальным покрытием, устойчивым к инфекции, а это позволяет проводить имплантацию сразу же после удаления подвижных зубов. Такая процедура носит название одноэтапная имплантация с немедленной нагрузкой протезом.
от 200 000 руб.
Адаптационный протез НЕ входит в стоимость и оплачивается отдельно.
Агрессивный пародонтит
Агрессивный пародонтит – это быстропрогрессирующее дистрофически-воспалительное заболевание пародонтальных тканей, приводящие к деструкции удерживающего аппарата зуба и альвеолярной кости. Местная симптоматика включает болезненность и кровоточивость десен, расшатывание зубов, проблемы с жеванием, галитоз, наличие пародонтальных карманов. Патологию диагностируют на основании жалоб, результатов осмотра, пародонтограммы, данных ортопантомографии и КТ челюстей. Лечение многокомпонентное, включает профессиональную гигиену, обработку десневых карманов, кюретаж, шинирование, физиотерапию, лоскутные операции и др.
Общие сведения
Нозология «агрессивный пародонтит» была введена Американской академией пародонтологии в 1999 г., объединив в себе такие формы, как молниеносный, рефрактерный, быстропрогрессирующий, ювенильный пародонтит. Для агрессивного пародонтита (АП) характерен ранний дебют (в пубертатном периоде или до 30 лет), быстрая и обширная резорбция кости. Его удельный вес в структуре воспалительных поражений пародонта составляет 2-4%. Основные риски агрессивного пародонтита заключаются в потере зубов в молодом возрасте, что сопряжено с функциональными, косметическими и психологическими проблемами.
Агрессивный пародонтит
Причины
Ведущая роль в развитии агрессивного пародонтита принадлежит микробному фактору и иммунным механизмам. Наибольшей агрессивностью и деструктивным потенциалом обладают А. actinomycetemcomitans (обнаруживается более чем у 60% пациентов с АП), P. gingivalis, P. Intermedia, другие периодонтопатогенные бактерии и их ассоциации. Данная микрофлора устойчива к антибиотикотерапии, ее активация происходит на фоне снижения местных неспецифических факторов защиты и клеточного иммунитета.
В ряде исследований была доказана связь агрессивного пародонтита с определенными генетическими маркерами: повышением экспрессии антигенов HLA-A9, HLA-B15, а также HLA-A28, HLA-DR4. Также установлено, что определенные полиморфизмы генов семейства интерлейкина-1 и интерлейкина-4 достоверно чаще встречаются у пациентов с агрессивными формами пародонтита.
Факторы риска
Факторами, влияющими на скорость разрушения пародонта и степень тяжести АП, выступают:
- вредные привычки (курение);
- неудовлетворительная гигиена ротовой полости;
- ротовое дыхание;
- стоматологические заболевания (мелкое преддверие полости рта, патологии прикуса, скученность зубов, бруксизм, кариес, укороченные уздечки губ и языка);
- прием лекарственных препаратов, оказывающих неблагоприятное влияние на ткани пародонта (антигипертензивные ЛС, кортикостероиды, КОК, бисфосфонаты и др.);
- системный остеопороз.
Патогенез
Факторами, обусловливающими агрессивное течение пародонтита, являются особенности периодонтопатогенных микроорганизмов. Они проникают в зубодесневую борозду, где образуют комплексы с другими патогенами, вызывают деструкцию окружающих тканей. Бактерии продуцируют вещества (протеолитические ферменты, лейкотоксин, цитотоксин), активно разрушающие волокна коллагена в периодонте. Важным фактором патогенности является способность микроорганизмов ингибировать хемотаксическую и фагоцитарную активность полиморфноядерных лейкоцитов.
Снижение барьерных свойств периодонта влечет за собой нарушение местных иммунных механизмов. Изменяется соотношения супрессорных и хелперных субпопуляций Т–клеток, возрастает активность В-лимфоцитов, усиливается синтез антител, медиаторов воспаления, происходит активация остеокластов, способствующих костной резорбции.
Агрессивный пародонтит
Классификация
В практической стоматологии агрессивный пародонтит делится на две клинических формы:
- локализованную (подтип А) – характеризуется поражением менее 30% десны (до 3-х зубов);
- генерализованную (подтип В) – характеризуется вовлеченностью в патологический процесс более 30% пародонтальных тканей.
По срокам дебюта различают следующие варианты агрессивного пародонтита:
- препубертатный (до 12 лет);
- юношеский (13-17 лет);
- быстропрогрессирующий (17-35 лет);
- пародонтит взрослых (у лиц старше 35 лет).
Определение степени тяжести патологии базируется на критерии клинической потери прикрепления (КПП): легкая (до 2 мм), средняя (3-4 мм), тяжелая (от 5 мм), осложненная (потеря костной массы, сильная подвижность зубов).
Симптомы агрессивного пародонтита
Клиническая картина зависит от формы поражения пародонта (локальная, генерализованная) и сроков дебюта заболевания. Препубертатный пародонтит протекает преимущественно в локализованной форме. Поражаются обычно один или несколько временных моляров. Воспаление десны выражено незначительно, в области пораженных зубов имеются глубокие десневые карманы. Деструкция костной ткани идет медленно.
Для ювенильного пародонтита (десмодонтоза) характерно минимальное воспаление десен в сочетании с интенсивным разрушением альвеолярной кости. Начало практически бессимптомное с поражением зоны резцов и первых моляров. Зубы смещаются, становятся подвижными, между ними формируются диастемы.
Воспалительный процесс присоединяется позднее, сопровождается отеком десен, образованием пародонтальных карманов с гнойным содержимым. Вследствие рассасывания костной ткани происходит постепенное расшатывание зубов и их выпадение в течение 2-3 лет. При отсутствии лечения ювенильный пародонтит принимает агрессивное течение с поражением всего зубного ряда.
Первый признак быстропрогрессирующего пародонтита ‒ повышенная кровоточивость десен ‒ появляется задолго до выраженной убыли кости. Через несколько лет возникает подвижность зубов, которая протекает с периодами прогрессирования и стабилизации. Обострения агрессивного пародонтита происходят часто (1 раз в 2-3 мес.). Количество зубных отложений не соответствует степени деструкции альвеолярной кости и скорости потери зубов.
Осложнения
Самое частое осложнение агрессивного пародонтита – частичная или полная адентия у лиц молодого возраста. Это влечет за собой заметный косметический дефект, выраженные функциональные нарушения жевания и речи, психологический стресс. Агрессивная периодонтопатогенная микрофлора может становиться причиной пародонтальных абсцессов, рецидивирующего отита, инфекций верхних дыхательных путей, пневмонии. Имеются данные о влиянии тяжелых форм пародонтита на частоту обострений ХОБЛ, увеличение рисков сердечно-сосудистых заболеваний: артериальной гипертензии, инсультов, ИБС.
Диагностика
Диагноз агрессивного пародонтита устанавливается по результатам анализа анамнестических, клинико-рентгенологических, лабораторных данных. При сборе анамнеза врача-пародонтолога интересует время начала заболевания, текущие жалобы, частота обострений, продолжительность ремиссий, проводимое лечение, наличие аналогичных проблем у родственников. Дальнейшее обследование пациентов с агрессивным пародонтитом включает:
- Осмотр полости рта. Во время клинического осмотра оценивается количество зубного налета, выраженность воспаления десен, распространенность и степень тяжести патологического процесса. Для этого определяют индексы гигиены, пародонтальный, папиллярно-маргинально-альвеолярный и др.
- Рентген. Рентгеновский минимум, позволяющий оценить деструктивные изменения кости, включает прицельные снимки, ортопантомограмму. При необходимости может быть назначена КТ челюстей.
- Функциональные исследования. Для выявления различных патологических изменений в пародонте информативны функциональные методы. Исследование локального кровотока проводится с помощью реопародонтографии, капилляроскопии. УЗ-остеометрия челюсти позволяет судить о плотности костных структур.
- Лабораторные исследования. Изучение микробиоты полости рта проводится с помощью микробиологического исследования отделяемого десневых карманов, метода ПЦР, биохимического анализа слюны. Выявление специфической пародонтопатогенной микрофлоры имеет определяющее значение в диагностике агрессивного пародонтита.
Дифференциальная диагностика
Для правильного выбора последующих лечебных мероприятий важно исключить другие формы воспаления десен:
- очаговый пародонтит;
- хронический генерализованный пародонтит;
- пародонтит, ассоциированный с системными заболеваниями (эндокринными, гематологическими, аллергическими);
- язвенно-некротический пародонтит.
Для агрессивных форм заболевания характерно раннее начало (до 35 лет), несоответствие количества налета и зубного камня тяжести поражения пародонта.
Возможно, здесь скрыты шокирующие фото медицинских операций
Кюретаж пародонтальных карманов
Лечение агрессивного пародонтита
Консервативная терапия
Основными целями лечения являются ликвидация воспаления, санация десневых карманов как источника инфекции, замедление разрушения структур периодонта и кости. Курсы терапии агрессивного пародонтита проводятся неоднократно, при каждом рецидиве заболевания. Лечение начинают с консервативных мероприятий:
- Санация полости рта. Перед началом лечения выполняют профессиональную гигиену, пациенту дают индивидуальные рекомендации по самостоятельному уходу с использованием флоссов, межзубных ершиков и щеток. В дополнение к механической чистке подбирают антисептические и фторсодержащие растворы для полоскания.
- Лечение сопутствующих патологий. Производят устранение факторов, отягощающих течение агрессивного пародонтита: лечение кариеса, коррекцию пломб, избирательное пришлифовывание, шинирование зубов. Осуществляют реминерализирующую терапию.
- Противовоспалительная терапия. При агрессивном течении заболевания показано применение системных антибиотиков, активных в отношении пародонтопатогенной микрофлоры (пенициллинов, тетрациклинов, макролидов), НПВС, иммуномодулирующих ЛС.
- Местная терапия. Включает закрытый кюретаж, медикаментозную обработку пародонтальных карманов (промывание антисептиками и озонированными растворами, введение антибиотиков, аппликации), лазеротерапию, фотодинамическую терапию.
Хирургическое лечение
Методы пародонтальной хирургии чаще используют в запущенных случаях при генерализованном агрессивном пародонтите. Для уменьшения нежелательных последствий в последние годы предпочтение отдается лазерной хирургии. С учетом клинической ситуации при АГ могут выполняться следующие виды стоматологических вмешательств:
- открытый кюретаж;
- гингивэктомия;
- лоскутные операции;
- костная пластика;
- направленная тканевая регенерация.
При потере зубов вследствие агрессивного пародонтита решается вопрос о протезировании, дентальной имплантации.
Прогноз и профилактика
При запущенном агрессивном пародонтите вероятность потери зубов составляет около 60%. Поэтому своевременная постановка диагноза и правильное последовательное лечение представляют собой серьезную междисциплинарную проблему. Для предотвращения рецидивов необходимо постоянное наблюдение стоматолога-пародонтолога, прохождение курсов поддерживающей терапии в течение всей жизни. Пациенту может потребоваться помощь психолога, психотерапия.
Учитывая роль генетических факторов в этиопатогенезе агрессивного пародонтита, первичная профилактика не разработана. Важное значение в замедлении патологических процессов имеет искоренение вредных привычек, тщательная гигиена полости рта, ответственный подход к выполнению врачебных рекомендаций, регулярное наблюдение у стоматолога.
|
Литература 1. Агрессивные формы пародонтита/ Безрукова И.В., Грудянов А.И. ‒ 2002. 2. Агрессивный пародонтит: клинические и микробиологические аспекты развития// Копецкий И.С., Побожьева Л.В., Шевелюк Ю.В.// Лечебное дело. – 2019. 3. Обзор современных методов лечения генерализованного агрессивного пародонтита/ Щербакова Т.А.// Всероссийская научно-практическая интернет-конференция студентов и молодых учёных научно-образовательного медицинского кластера 4. Новая схема комплексного лечения агрессивных форм пародонтита/ Качесова Е.С., Шевченко Е.А., Успенская О.А.// Современные технологии в медицине. – 2017. |
Код МКБ-10 K05.3 |
Агрессивный пародонтит — лечение в Москве
- Главная
- Пациентам
- Статьи
- Ошибки при лечении периодонтита
Ошибки при лечении периодонтита
К сожалению, в некоторых случаях лечение зубов проводится с ошибками, которые могут стать причиной осложнений и потребовать дополнительного курса терапии. Причем достаточно часто возникают осложнения и ошибки при лечении периодонтита – воспалительного заболевания тканей, расположенных рядом с зубным корнем. В ходе воспалительного процесса страдает зубной связочный аппарат, а также окружающая верхушку корня костная ткань.
Как правило, периодонтит развивается как осложнение пульпита, когда инфекция по корневым каналам проникает в околозубные ткани и постепенно у верхушки корня образуется гнойный абсцесс. Однако в ряде случаев заболевание может быть вызвано травмой. Такое воспаление опасно прежде всего тем, что приводит к резорбции костной ткани, формированию гнойного мешка (гранулемы или кисты) и,при не проведенном своевременно лечении, дальнейшему распространению гнойного процесса на костную ткань челюсти, мягкие ткани ротовой полости, лица и шеи. Зачастую зуб спасти не удается, особенно в тех случаях, когда осложнения периодонтита уже дали о себе знать, или же первичное лечение было проведено некачественно.
Основные ошибки при лечении периодонтита
Наиболее часто в процессе терапии допускаются такие ошибки:
- Недостаточно тщательная обработка корневых каналов, когда очаги инфекции остаются и продолжают разрушать ткани.
- Некорректное раскрытие отверстия на верхушке корня: неполное раскрытие, которое не обеспечивает нормальный отток гнойного экссудата, или же, наоборот, вскрытие с чрезмерным напором, когда гнойное отделяемое проталкивается в окружающие верхушку ткани.
- Перфорация стенки корневого канала.
- Выведение пломбировочного материала за верхушку корня.
- Неполное доведение пломбировочного материала – в этом случае материал не достигает верхушечного отверстия и остается «свободное пространство» для дальнейшего развития инфекционного процесса.
- Неправильная оценка состояния зуба: в некоторых случаях врач принимает решение об удалении вполне жизнеспособного и подлежащего терапии зуба, в других – пытается лечить заведомо «мертвый» зуб.
Как правило, все указанные ошибки при лечении вызывают осложнения периодонтита.
Осложнения при лечении периодонтита
Главными осложнениями, возникающими вследствие некорректно проведенной или несвоевременной терапии, считаются:
- Переход патологического процесса из серозной формы в гнойную с формированием обширного абсцесса.
- Флегмона десны.
- Общее заражение крови – сепсис. Является смертельно опасным состоянием.
Для успешного исхода имеет значение не только когда, но и как лечится периодонтит: опытный стоматолог справится даже с запущенным заболеванием, тогда как не слишком грамотный или не имеющий должного опыта эндодонтической терапии врач вполне способен допустить ошибку. Если пациент в процессе лечения замечает, что его состояние ухудшается, боль усиливается и страдает общее самочувствие – крайне желательно срочно проконсультироваться у другого специалиста.
Дата обновления: 09.08.2021
Обсудить 0
Дата публикации: 25.09.2020
Как предотвратить и лечить пародонтит правильно

Как проявляется пародонтит на ранних этапах. Чем здоровая десна отличается от воспаленной. Что запускает процесс разрушения. Как правильно начать лечение и избежать осложнений, читайте далее.
Содержание:
- Что такое пародонтит
- Первые признаки пародонтита
- Причины образования пародонтита
- Как правильно лечить пародонтит
Что такое пародонтит
Пародонтит – распространенное и опасное заболевание в стоматологии. Человек, у которого появилась эта проблема, может и не подозревать о болезни. По этой причине так важно посещать стоматолога хотя бы один раз в 6 месяцев.
Пародонтит появляется не сразу, это следствие запущенного воспаления десен (гингивита). Изначально возникает незначительная припухлость, болезненность и синюшность краевой десны, на которые можно не обратить внимания, списав на плохое качество зубной щетки.
После воспаления мягких тканей рта болезнь поражает связки и костную ткань. При далеко зашедшем воспалительном процессе образуются десневые (пародонтальные) карманы, в которых скапливается пища, что является питательной средой для микробов. С течением времени, при длительном прогрессировании проблемы, зубы начинают шататься и выпадать.
Процесс может протекать бессимптомно, поэтому многие начинают беспокоиться, когда зубы уже не держатся в лунке.
Первые признаки пародонтита
Основной проблемой при лечении пародонтита является несвоевременное обращение пациента к врачу. Это неудивительно, ведь не каждый знает, как проявляет себя болезнь и на каком этапе нужно бить тревогу. Чтобы вовремя обратиться за помощью, нужно знать основные признаки проявления пародонтита:
- кровоточивость десен на постоянной или периодичной основе;
- неприятный гнилостный запах изо рта;
- дискомфортные ощущения (зуд, боль, жжение);
- отечность десен, покраснение;
- большие отложения зубного камня;
- оголение корней зубов;
- увеличение расстояния между зубами в нижней части около десен;
- расшатывание зубов, их потеря.
Самостоятельно лечить заболевание не рекомендуется. Для подтверждения диагноза нужно обратиться к специалисту. Важно учитывать, что при игнорировании проблемы можно полностью лишиться зубов. При серьезных поражениях десен невозможно будет восстановить их до первоначального вида.
Причины образования пародонтита
- Гигиена полости рта плохого качества. Несоблюдение правил гигиены зубов приведет к зубным отложениям (налет и камень) и в дальнейшем вызовет воспаление тканей десен вокруг зуба. Регулярные пропуски хотя бы одной из двух необходимых ежедневных домашних чисток зубов, длительное использование одной и той же зубной щетки, неправильная механика чистки зубов в будущем приведут к нарушению здоровья зуба и окружающих тканей.
- Хронические заболевания, вирусы, бактерии. Воспаление десен напрямую зависит от иммунитета и сопутствующих заболеваний. Чем слабее иммунитет, тем интенсивнее размножаются бактерии, которые являются главной причиной воспалительного процесса. И даже такие соматические заболевания, как язва желудка, сахарный диабет, желчнокаменная болезнь, перенесенные инфаркт, инсульт, могут спровоцировать быстрое развитие пародонтита. Грипп, герпес и другие вирусные нагрузки могут повлечь за собой развитие пародонтита. После лечения человек может списать воспаление десен на побочные эффекты от перенесенной болезни или лекарств.
- Лекарственная терапия. Прием антибиотиков или гормонов может спровоцировать нарушения в организме, ослабить иммунитет, и, как следствие, развить пародонтит.
- Недостаток витаминов. Дисбаланс витаминов в организме может ухудшить ситуацию с пародонтитом. Питание должно содержать такие важные витамины: ретинол (витамин А), тиамин (витамин В1), пиридоксин (витамин В6), фолиевая кислота (витамин В9), цианокобаламин (витамин В12), аскорбиновая кислота (витамин С), рутин (Витамин Р), никотиновая кислота (витамин РР), токоферол (витамин Е).
- Низкая стрессоустойчивость. У каждого человека разная степень устойчивости к нервным нагрузкам. От ускоренного темпа жизни нервная и эндокринная системы быстро истощаются, что негативно влияет и на здоровье зубов. В тканях пародонта в этот момент активируются патологические механизмы.
- Наследственная предрасположенность. По мнению ученых, предрасположенность к пародонтиту передается из поколения в поколение. Генетически у человека может быть малая толщина альвеолярной кости или тонкая оболочка десен.
- Вредные привычки и пренебрежение здоровым образом жизни. Курение является провокационным фактором образования патогенов во рту. У курильщика быстрее образуется налет, где развиваются бактерии, поражающие десна.
Гормональные нарушения. В организме должен быть баланс гормонов, в противном случае не избежать нарушений здоровья. Изменения гормонального фона, происходящие во время полового созревания, менструации, беременности и менопаузы поддерживают рост бактерий в ротовой полости. Эстрадиол усугубляет воспалительные процессы десен. Бактерии пародонта (бактероиды) используют эстрадиол и прогестерон в качестве фактора роста и питательного вещества.
Что такое пародонтит. Источник: YouTube-канал Всяимплантация.рф
Как правильно лечить пародонтит
Чтобы быстро начать лечение и избежать таких осложнений, как потеря зубов, нужно вовремя обнаружить проблему. Считается, что избавиться от пародонтита невозможно, но замедлить или предотвратить процесс разрушения зубов можно при правильном лечении.
Существуют некоторые процедуры, эффективно решающие поражения десен:
1. Удаление зубного камня, налета.
Профессиональная и гигиеническая чистка – это первый шаг в золотом стандарте лечения пародонтита.
Современные аппаратные способы профессиональной чистки:
- Ультразвуковая чистка. С помощью аппарата со специальным наконечником посылается ультразвук и вода. За счет колебаний разрушается зубной камень и налет. Вода смывает разрушенные частицы и обеззараживает. Наиболее распространенный метод.
- Чистка Air Flow. Через наконечник прибора подаётся специальная воздушная струя с водно-абразивным раствором. Традиционно используется абразив – бикарбонат натрия (пищевая сода). Это способ не относится — ни к химическому, ни к механическому воздействию.
- Лазерная чистка. Метод основан на процессе испарения жидкости из толщи налета и зубного камня. Лазер выпаривает жидкость, содержащуюся в отложениях, послойно. Бесконтактный и безболезненный способ. Исключает возможность занесения какой-либо инфекции.
|
Ультразвуковая чистка |
Чистка Air Flow |
Лазерная чистка |
|
|---|---|---|---|
|
Показания |
Убирает старый налет и твердый камень. Профилактика кариеса и гингивита. Показан 1 раз в 6 месяцев. |
Убирает «налет курильщика», пигменты от кофе, чая и красящей пищи. Показан 1 раз в 3 месяца на этапе, пока мягкий налет не успел преобразоваться в твердый. |
Возможность произвести отбеливание эмали, исключается необходимость отдельной специальной процедуры отбеливания. Показан 1 раз в 12 месяцев. |
|
Продолжительность процедуры |
30-60 мин |
60-90 мин |
|
|
Противопоказания |
— значительная деминерализация эмали; |
— чрезвычайно тонкий слой эмали; |
— наличие любых имплантов в теле, в том числе кардиостимуляторов; |
Проведение комплекса профессиональной гигиеныСостояние зубов до процедуры. Обильное количество зубного камня и выраженное воспаление десны |
 |
|
Через 3 дня после комплекса профессиональной гигиены. Признаки воспаления десны отсутствуют. |
 |
2. Терапия лекарствами.
Поскольку главный фактор запуска пародонтита – это микробный агент и воспалительная реакция на него, то антисептические препараты будут входить в базовую комплексную схему лечения.
Применяются разнообразные противовоспалительные растворы, гели и спреи:
|
Ультразвуковая чистка |
Действующее вещество |
|
|---|---|---|
|
Растворы для полоскания ротовой полости |
Хлоргексидин |
Биглюконат хлоргексидина |
|
Мирамистин |
Мирамистин |
|
|
Стоматофит |
Экстракты аира, арники, дуба, мяты, ромашки, тимьяна, шалфея |
|
|
Пародонтоцид |
Экстракты шалфея, мяты, гвоздики, эвгенол, фторид натрия |
|
|
Мараславин |
Травы полыни, плоды чёрного перца, бутоны гвоздичного дерева, корневища имбиря лекарственного |
|
|
Фурацилин |
Нитрофурал |
|
|
Полиминерол |
Маточный щелок Поморийского озера, натрия сахарин, этанол, ментол, тимол |
|
|
Тандум Верде |
Бензидамин |
|
|
LACALUT® aktiv |
Лактат алюминия, хлоргексидин, аминофторид, сульфат цинка |
|
|
АСЕПТА® АКТИВ |
Хлоргексидин, бензидамин, мята, ментол |
|
|
Мази и гели |
Метрогил дента |
Хлоргексидин и метронидазол |
|
Пародиум |
Хлоргексидин, формальдегид и экстракт ревеня |
|
|
Левомеколь |
Хлорамфеникол и метилурацил |
|
|
Ортофен |
Диклофенак |
|
|
Стоматофит А |
Экстракты аира корневища, арники трава, дуба коры, мяты перечной листья, ромашки аптечной цветки, тимьяна обыкновенного трава, шалфея лекарственного листья, бензокаин |
|
|
Дентамет |
Хлоргексидин и метронидазол |
|
|
АСЕПТА® гель |
Экстракты шалфея, календулы, зверобоя, фермент папаин, ксилит, лайм и мята |
|
|
Спрей |
Пародонтоцид |
Экстракты шалфея, мяты, гвоздики, эвгенол, фторид натрия |
|
Lacalut Activ |
Хлоргексидин, натрия сахаринат, мяты перечной масло, вода, ароматические вещества и алкоголь |
|
|
Зубная паста |
Пародонтоцид |
Экстракты шалфея, мяты, гвоздики, эвгенол, фторид натрия |
|
LACALUT® aktiv при воспалении и десен |
Лактатом алюминия, хлоргексидин, бензидамин, мята, ментол |
Грамотную и адекватную терапию может назначить только врач. Некоторые лекарственные препараты, даже травяные, могут ухудшить ситуацию.
3. Физиотерапия как дополнение.
Для снятия воспалительного процесса, боли и предотвращения разрушения пародонта проводятся различные физические методы лечения, среди которых:
- Магнитотерапия.
- Электрофорез.
- Обработка ультрафиолетом.
- Массаж десен.
Терапевтический эффект заключается в улучшении трофики тканей, снижении болевого синдрома и уменьшении воспалительного процесса за счет повышения выработки АТФ и антител.
Физиотерапевтические методы используются как при хроническом течении, так и при обострении. Противопоказанием к назначению физиотерапии зубов могут быть злокачественные новообразования, болезни крови, резко выраженная сердечно-сосудистая и дыхательная недостаточность, а также нарушения функций печени и почек.
4. Правильная гигиена
С детства мы знаем, как важно чистить зубы, но многие пренебрегают рекомендациям. Также есть и другие варианты ухода за полостью рта, которые в комплексе могут избавить от заболевания и предотвратить его повторный рецидив. Домашняя гигиена должна проводиться постоянно и состоять из нескольких этапов.
- Гигиеническая чистка зубов с помощью правильно подобранной лечебной пасты 2 раза в день курсом не менее 2-х месяцев.
- Использование антибактериальных средств для ополаскивания рта.
- Применение зубной нити после приемов пищи.
- Обработка зубов ирригатором.
- Использование профилактической зубной пасты на протяжении всей жизни.
5. Хирургическое вмешательство.
В сложных случаях, когда камень находится глубоко под деснами и нет возможности удалить его ультразвуком, нужно пройти несложную процедуру кюретаж.
- Если карманы пародонта не глубже 3 мм, используются специальные крючки, с помощью которых камень извлекается из-под десны. Закрытый кюретаж не всегда возможен, зависит это от степени поражения десен.
- Когда невозможно сделать поверхностное удаление и закрытый кюретаж, приходится прибегать к серьёзной операции. Врач делает надрез десны под местным наркозом и после отслоения десны проводит тщательную чистку. Процедура в период чистки безболезненная, но может дать осложнение.
6. Процедура шинирования.
Если пациент не обращал внимания на здоровье зубов и процесс разрушения уже запущен, зубы расшатываются. Чтобы исправить данную проблему, нужно пройти процедуру шинирования. Во внутренней части зубов делают малозаметную бороздку, куда помещается специальная нить, которую крепят к здоровым зубам. Сверху нить покрывается композитным материалом. Если нет здоровых зубов или большая часть их отсутствует, прибегают к помощи имплантатов.
7. Имплантация зубных протезов.
При объёмном поражении и расшатывании всех зубов, можно прибегнуть к имплантации. В процессе удаляются все зубы и ставится протез. Существует несколько типов протезирования для каждого пациента. Схема имплантации подбирается индивидуально. После процедуры можно забыть о пародонтите, так как искусственные материалы не вызывают воспаления и образования бактерий и камня.
В домашних условиях лечение не всегда приносит результат. Полоскание травами и компрессы могут помочь, если воспаление десен возникает после плохой гигиены. При гормональных нарушениях такие процедуры будут бессильны, как и при авитаминозе. В первую очередь нужно выявить причину, а после назначать лечение. Профилактическое посещение врача необходимо проводить минимум два раза в год.
Мнение эксперта:
«Основные симптомы пародонтита – кровоточивость и болезненность десен при приеме пищи и чистке зубов. Кроме этого, пациенты замечают неприятный запах изо рта, оголение шеек зубов, повышенную чувствительность на кислую пищу и подвижность зубов. Несвоевременное обращение к пародонтологу и позднее лечение приводит к резорбции или деградации костной ткани, окружающей зуб, и в дальнейшем к подвижности зуба и его потери.
Пародонтальный карман, который образуется при этом, является очагом хронической инфекции, что неблагоприятно действует на весь организм в целом. Пациенты должны обращаться к пародонтологу сразу, как заметили первые признаки заболевания.
При лечении пародонтита используются как хирургические, так и нехирургические методы лечения заболевания пародонта. Наиболее распространенной процедурой является различные виды кюретажа. Это открытый и закрытый кюретаж. Процедура довольно таки болезненная, проводится под местной анестезией, и некоторых пациентов это пугает.
Поэтому в качестве альтернативного лечения можно предложить безболезненное лечение с помощью аппарата «Вектор». Эффект заметен через несколько дней после проведения процедуры. В тяжелом случае судить о результате проведенных хирургических вмешательств можно не раньше чем через месяц.
Михаил Певзнер,
Врач-стоматолог, директор «Международной школы стоматологов»
Стаж работы 30 лет.
Материал подготовила Наталья Бормотова
- #лечение зубов
- #гингивит
- #пародонтит
- #лекарства
- #гигиеническая чистка зубов
- #ультразвуковая чистка
- #чистка AirFlow
- #лазерная чистка
Записаться в клинику вашего города
Читайте также
С.К. ЗЫКЕЕВА, Ж.Р. УРГЕНИШБАЕВА
Казахстанский медицинский университет «ВШОЗ», Кафедра стоматологии и ЧЛХ
УДК 616.314-07-08-06-053.2
ОШИБКИ И ОСЛОЖНЕНИЯ В ДИАГНОСТИКЕ И ЛЕЧЕНИИ ЗАБОЛЕВАНИЙ ЗУБОВ У ДЕТЕЙ
Ошибки и осложнения в амбулаторной стоматологии постоянно анализируются и предлагаются пути их профилактики. Рыночные отношения в медицине и связанные с ними условия оказания стоматологической помощи населению обусловили изменения частоты, характера и тяжести указанных ошибок и осложнений. По-видимому, следует усилить контроль за качеством оказания стоматологической помощи населению. На основании клинических данных изучены врачебные ошибки и осложнения, возникающие при лечении, выявлены причины их возникновения и пути их профилактики.
Ключевые слова: ошибки, осложнения, кариес, пульпит, периодонтит, пути устранения
Актуальность.
На рубеже XX и XXI веков произошли фундаментальные изменения в теории и практикестоматологии: в настоящее время она развивается в условиях рыночных отношений, которые диктуют свои условия не только в экономической сфере, но и требуют научного поиска и теоретического обоснования наиболее эффективных методов диагностики, лечения и профилактики основных стоматологических заболеваний, повышения качества подготовки врачей-стоматологов. Остаются открытыми проблемы разработки единых подходов к нормированию, планированию, лицензированию и сертификации, повышению качества
стоматологической помощи, подготовке и переподготовке врачебных кадров, рациональному использованию кадровых, материальных ресурсов стоматологических учреждений, выработки обоснованных нормативных показателей в терапевтической стоматологии. Целью является предложить комплекс мероприятий по предупреждению ошибок и осложнений в практике детских врачей-стоматологов-терапевтов для снижения количества врачебных ошибок и повышения качества оказываемых
стоматологических услуг.
Ошибки и осложнения во время диагностики и лечения зубов у детей могут возникнуть из-за недостаточныхзнаний у врачей поанатомическому строению зубов, топографии полости зуба и корневых каналов. Следует помнить, что:
• временные зубы имеют меньший размер коронок и корней; больший, чем у постоянных зубов, мезио-дистальный размер коронки;
• меньше соотношение высоты коронки и длины корня (длинные и узкие корни);
• полость зуба больших размеров, устья корневых каналов и сами корневые каналы широкие;
• в области шейки край эмали несколько утолщен и выступает в виде валика.
Во временных зубах больше вероятности дополнительных каналов. У резцов, особенно нижней челюсти, корневые каналы расщеплены на два отдельных, сливающихся в области верхушки в один.
Особенностью корневых каналов клыков является незначительное расширение в средней ее части. В верхнем первом премоляре наблюдаются различные варианты каналов независимо от числа корней, нередко один канал разделяется на два. Раздвоения могут определяться на одном уровне, даже у самой верхушки корня.
Ошибки могут возникнуть при неправильном определении глубины поражения твердых тканей зуба. При этом необходимо учитывать возраст ребенка, групповую принадлежность зубов, их величину, локализацию полости. Так у детей в возрасте 2-3 лет на апроксимальной поверхности нижних резцов полость глубиной 1 мм является глубокой, а у школьников 12-15 лет на жевательной поверхности моляров полость глубиной 3-5 мм считается средней.
Ошибки в диагностике и лечение кариеса зубов у детей.
Ошибки в диагностике кариеса зубов у детей связаны с тем, что этот процесс чаще локализуется на апроксимальной поверхности, в пришеечной области, на жевательной поверхности. При этом определяется едва заметное пятно, которое могут не заметить ввиду наличия пищевых остатков и налета. При незаконченной минерализации жевательной поверхности, особенно первых постоянных моляров глубокие фиссуры принимают за кариес. Необходимо проведение дифференциальной диагностики с поверхностным кариесом, некариозными поражениями.
Ошибки при лечении кариеса зубов у детей чаще возникает при нарушении препарирования кариозной полости, возникающие при неправильном подборе бора и недостаточной обработке полости зуба.
Основными правилами при препарировании являются: правильное положение больного в кресле и врача, фиксации наконечника, выбор правильного размера и направление бора, соблюдение прерывности движения, работа без давления бором, периодическое охлаждение тканей зуба, формирование кариозной полости соответственно требованиям. Ошибки при лечении кариеса возникают при обработке кариозной полости сильными антисептиками, несоблюдением правил
/
КазНМУ
КШМ1 ю
хранения пломбировочного материала,
неправильном выборе пломбировочного материала, погрешности в технике приготовления пломб, нарушение методики пломбирования полости, неправильном накладывании прокладочного материала, неиспользование матрицы,
недостаточном прикрытии краев полости пломбировочным материалом.
Частыми ошибками при герметизации фиссур являются:
1. герметизация кариознойфиссуры;
2. недостаточная расчистка и расшлифовкафиссуры;
3. недостаточное высушивание;
4. густой замес материала;
5. внесение герметика с избытком.
Ошибки в диагностике и лечении пульпита у детей.
Ошибки в диагностике пульпита чаще всего связаны с неправильной оценкой признаков и степени распространенности воспаления пульпы. Поэтому необходимо тщательно собирать анамнез и проводить исследования состояния пульпы в каждом зубе механическим, термическим, перкуторным, электрическим и рентгенологическими методами. Недооценка болевого симптома при пульпите может привести к диагностической ошибке, и как следствие — к неудовлетворительным результатам лечения. Ошибки при диагностике пульпита происходят при неполном собранном анамнезе, неточно выясненного характера боли, данных о начале заболевания, локализации боли, развития болезни, перенесенных и сопутствующих заболеваний, применявшемся лечении.
Ошибки в диагностике пульпита возникают при обследовании больных — это локализация больного зуба. Только тщательное обследование зубов позволяет правильно определить больной зуб. Ошибки в диагностике пульпита допускаются и тогда, когда недостаточное знание
рентгенологических признаков в норме и патологии способствуют неправильной постановке диагноза. Ошибки возникают при не проведении дифференциальной диагностики пульпита между собой, с острым периодонтитом, обострением хронического пульпита, обострением хронического периодонтита.
Ошибки при лечении пульпита возникают из-за неправильной оценки данных обследования. Это приводит к тому, что при начальных стадиях пульпита, когда пульпа может быть сохранена, применяется девитализирующее средство, в то время как сейчас имеется большой выбор противовоспалительных средств и можно применять биологический метод лечения.
При лечении биологическим методом ошибкой является использование антисептиков высокой концентрации, а также спирта, эфира, что приводит к гибели пульпы.
При вскрытии полости зуба ошибки допускают при незнании топографической анатомии зуба. Не соблюдая топографии, грубо работая бором, можно травмировать пульпу, возникает размозжённая рана культи, являющаяся в дальнейшем причиной кровотечения. Кровотечение из пульпы является осложнением, которое приводит к полной ее гибели, так как нет щадящих способов остановки кровотечения из пульпы. При применении давящего
тампона, перекиси водорода, поверхность пульпы сдавливается или прижигается, что опасно для жизнедеятельности пульпы.
Пульпу лучше ампутировать острым экскаватором. Важным моментом является покрытие культи зуба пастами, пломбировочным материалом. Ошибкой является накладывание лечебной пасты и прокладки под давлением, возможен в последующем некроз пульпы. Поэтому пасту и прокладку нужно накладывать без давления. Важно, чтобы прокладка хорошо затвердела, и только после этого накладывают пломбу. Следует считать ошибкой, когда не накладывают прокладку под постоянную пломбу, при этом пульпа гибнет, может развиться периодонтит.
При лечении пульпита витальным методом ошибкой является нарушение основных технических правил диатермокоагуляции (напряжение, сила тока и др.), что может привести к ожогу тканей, к некрозу и удалению зуба.
При лечении пульпита девитальным методом ошибки встречаются при применении мышьяковистой пастой, так как она легко проникает в ткани зуба и задерживается там на длительное время, и это надо учитывать при ее использовании. Грубую ошибку допускают, когда повторно накладывают мышьяковистую пасту. Необходимо провести ампутацию или экстирпацию пульпы под анестезией.
Не менее частой ошибкой в применении мышьяковистой пасты является ее наложение при пульпите, который лечили камфаро-фенолом. В этом случае мышьяковистая паста неэффективна вследствие того, что поверхность пульпы дубится, она в нее не проникает и поэтому манипуляции болезненны. Необходимо провести удаление пульпы под анестезией.
К ошибкам относится длительное нахождение мышьковской пасты в зубе — больные не приходят на долечивание или приходят позже назначенного срока. У них возникают осложнения со стороны периапикаль-ных тканей. Это считается ошибкой врача, так как, он, видимо, недостаточно убедительно объяснил больному опасность примененного метода лечения.
Допускается ошибка при применении мышьяковистой пасты в том случае, когда после наложения в области рога пульпы недостаточно закрывает его дентинновой повязкой. Вследствие этого мышьяковистая паста проникает в полость рта, вызывает неприятное ощущение, а иногда -аллергические реакции или отравление. Перфорация дна полости зуба и стенок корня отмечается чаще всего при плохом знании топографических особенностей ее строения и чрезмерном расширении устьев корневых каналов. Перфорация стенки корня может произойти при попытках механического расширения
труднопроходимых корневых каналов. Клинически проявляется кровотечением и болезненностью при зондировании перфорационного отверстия. О перфорации можно определить по расположению в нем пломбировочного материала или по направлению инструмента, который с диагностической целью вводиться в ложный ход перед проведением рентгенологического исследования. При перфорации дна полости
усй Ы % >»
ШШ ю
временного зуба, он подлежит удалению. Перфорационное отверстие постоянного зуба подлежит закрытию стеклоиномерным цементом или фольгой.
Возникают ошибки при недостаточном расширении устьев каналов, когда пульпа удаляется не полностью. При лечении пульпита экстирпационным методом устья каналов должны быть широко раскрыты и свободны от нависающих краев дентина. Серьезной ошибкой является оставление в каналах обрывков пульпы. Сохранившаяся культя пульпы в области верхушечного отверстия вследствие хронического воспаления может некротизироваться и вызвать периодонтит, остеомиелит, флегмону. Грубую ошибку допускают, когда глубоко продвигают иглу или инструмент в канале и тем самым травмируют ткани периодонта. Ошибкой является чрезмерное расширение апикального отверстия, в результате чего возникает кровотечение из канала. Для устранения осложнения необходимо сформировать апикальный уступ инструментами на 2 размера больше, чем тот, которым последним расширили верхушку. Серьезной ошибкой является отлом
эндодонтического инструмента в корневом канале. Причиной поломки инструмента может быть недостаточная обработка кариозной полости при отсутствии прямого доступа к корневым каналам. Часто ломаются инструменты, подвергавшиеся неоднократной стерилизации. При данном осложнении необходимо пройти рядом инструментом маленького размера с применением средств резорбции, попытаться обойти обломок и удалить его. Если это невозможно, применение электрофореза с йодидом калия, депофореза, импрегнации пасты на основе резорцина и формалина.
Таким образом,при лечении пульпита экстирпационным методом встречаются ошибки при несоблюдение асептики, недостаточном расширении устьев канала, неполном удалении пульпы, травме периодонта, неполноценной обработке канала, неправильном выборе материала для пломбирования канала, выведение пломбировочного материала за верхушку, недопломбирование канала. Ошибки в диагностике и лечении периодонтита у детей.
Ошибки при диагностике периодонтита происходят при недостаточном знании рентгенологических признаков в норме и патологии, что способствует неправильной постановке диагноза. Необходимо правильно выбрать метод лечения. При значительной резорбции корня временных зуб подлежит удалению.
При пломбировании корневых каналов временных зубов необходимо применять рассасывающие пасты. Пломбирование каналов постоянных зубов обязательно проводить под рентген-контролем. При использовании эндодонтических инструментов надо знать анатомию зуба и работать осторожно. Осложнения при лечении кариеса у детей
1.Перфорация дна кариозной полости
2.Перфорация стенки кариозной полости З.Отлом стенки кариозной полости
4.Повреждение бором смежных зубов
5.Повреждение десневого края
и Ги/
‘I
шш
Перфорация дна кариозной полости характеризуется резкой болью. Такое осложнение возникает в тех случаях, когда участок дна кариозной полости представлен истонченным слоем дентина, сквозь который просвечивается пульпа. Причина перфорации дна кариозной полости связана с работой врача «вслепую». Перфорация дна кариозной полости может наступить при грубой работе борами по дну кариозной полости. В таких случаях лечение проводится как при травматическом пульпите.
Перфорация стенки кариозной полости чаще наблюдается вблизи шейки зуба. Прободение стенки кариозной полости происходит из-за того, что предварительно не удаляются нависающие края. Для устранения осложнений необходимо соблюдать требования к этапам препарирования. Условием профилактики перфорации стенки кариозной полости является хорошая видимость и четкая ориентация в отношении каждой ее стенки. Отлом стенки кариозной полости характеризуется дефектом коронковой части зуба. Причиной являются рычагообразные движения экскаватором, зондом. Для устранения дефекта необходимо формирование полости и ее пломбирование с дополнительной площадкой.
О перфорации стенки корневого канала свидетельствует острая боль, неожиданно возникшая во время манипулирования в полости зуба, а также появление в просвете корневого канала крови. В этом случае требуется рентгенографическое исследование при введенной в канал корневой игле. Наиболее часто перфорируется корень зуба в местах его искривления. Особенно легко перфорируется резорбированная стенка корня. Чтобы предотвратить перфорацию стенки корневого канала, следует избегать форсированного прохождения узких и облитерированных корневых каналов и нерационального применения машинных инструментов.
Повреждение бором смежных зубов наблюдается редко. Соседние зубы могут быть повреждены при обработке кариозной полости и ее выведение на жевательную поверхность (небную, язычную). Если образовавшийся дефект не имеет выраженные края, проводят сошлифовывание краев эмали и ремотерапию (покрытие фторлаком). При образовании дефекта, следует сформировать полость и запломбировать. Для предупреждения повреждения бором смежных зубов, необходимо при обработке дефектов на апроксимальной поверхности выводить на жевательную (небную, язычную) поверхность. Препарирование необходимо начинать с формирования дополнительной площадки, введения вмежзубной промежуток металлической матрицы, которая защитит от повреждения эмаль соседнего зуба.
Повреждение десневого края может наблюдаться при обработке кариозной полости, локализованной на апроксимальной поверхности или в области шейки зуба. Признаком повреждения десневого края является кровотечение, которое останавливается при обработке 3% раствором перекиси водорода, и на несколько минут придавить десну ватным тампоном. Осложнения после лечения кариеса зубов у детей
1.Воспаление и некроз пульпы;
2.Вторичный кариес;
усй Ы % >»
ШШ ю
3.Папиллит;
4.Острый верхушечный периодонтит;
5.Изменение цвета коронки зуба;
6.Выпадение пломбы.
Воспаление и некроз пульпы развиваются после лечения глубокого кариеса, реже — среднего кариеса. Причинами могут быть травматическая оперативная обработка дна кариозной полости, обработка кариозной полости сильными антисептиками, использование пломбировочного материала без изолирующей прокладки или лечебной, либо недостаточной изоляции дна кариозной полости. Вторичный кариес развивается при недостаточном удалении некротических масс со стенок кариозной полости, неправильном положении изолирующей прокладки, выходящей за пределы дентина и эмали. Проявляется рецидив кариеса через некоторое время болями от холодного, сладкого, что делает необходимым удаление пломбы, препарирование и пломбирование полости.
Папиллит возникает после нерационального пломбирования апроксимальных кариозных полостей. Проявляется отеком, гиперемией, гипертрофией и кровоточивостью десневого сосочка, чувством неловкости в области леченного зуба. Повреждение сосочка связано с отсутствием контактного пункта между зубами и попаданием пломбировочного материала под десну и на десну (в межзубной промежуток). Повреждение сосочка может быть вызвано смещением пломбы в сторону межзубного промежутка. Лечение папиллита сводится к восстановлению контактного пункта, использование матрицы. При папиллите необходимо заменить неполноценную пломбу. В запущенных случаях, когда образовался пародонтальный карман, необходимо восстановить межзубной контакт, провести лечение по устранению пародонтального кармана.
Острый верхушечный периодонтит может развиться при завышающей пломбы, препятствующей полному смыканию зубов. Профилактика сводится к тщательной отделки поверхности пломбы с помощью копировальной бумаги. Изменение цвета коронки зуба наблюдается редко. Изменение коронки зуба может иметь место после пломбирования серебряной амальгамой, при использовании прокладок, содержащих серебро, штифтами из неблагородных металлов, отломки эндодонтических инструментов. Чаще всего изменение цвета вызывается некрозом пульпы, когда происходит гемолиз эритроцитов и продукты гемолиза проникают в дентинные канальцы, являясь по своей сути соединениями железа. Последний взаимодействуют с сероводородом, образуя черный сульфид железа.
Степень изменения цвета зуба бывает различная — от сильного темного окрашивания до небольшого изменения цвета. В таких случаях после препарирования проводят замену пломбы.Выпадение пломбы связано с несоблюдением принципов препарирования кариозной полости, не формированием ретенционных пунктов, ненадежной изоляцией зуба от слюны, несоблюдением принципов пломбирования, неправильным выбором пломбировочного материала, несоблюдением правил работы с современными светоотверждаемыми
и Ги/
‘I
Ш1М1
ям
пломбировочными материалами, использованием материалов с истекшим сроком годности. Осложнения при лечении пульпита у детей.
В абсолютном большинстве случаев осложнения отмечаются тогда, когда биологический метод лечения пульпита применен не по показаниям. Так, гнойное поражение пульпы является абсолютным противопоказанием для биологического метода. Не показан данный метод при субкомпенсированной и декомпенсированной формах кариеса. При лечении пульпита осложнения могут возникнуть на всех этапах лечения. После диагностики и выбора метода лечения осложнение может произойти наэтапе проведения обезболивания. Из-за неполного собранного анамнеза может произойти аллергическая реакция немедленного и
замедленного типа.
При обезболивании возможны и другие осложнения: парестезия, болевые ощущения различной интенсивности, ошибочное введение препарата в ткани, не предназначенного для обезболивания. При лечении пульпита осложнениями в ближайшие сроки являются кровоточивость из корневого канала, самопроизвольная боль или боль при перкуссии, боль от температурных раздражителей, отлом эндодонтического инструмента в корневом канале. При лечении пульпита осложнением в отдаленные сроки относится периодонтит, основная причина его возникновения — недопломбирование каналов. При повторных наложениях мышьяковистой пасты вследствие ее передозировки возможно осложнение в виде некроза альвеолярного отростка, мышьяковистого периодонтита, остеомиелита челюстей, заглатывание мышьяка внутрь (он очень медленно выводится из организма). Мышьяковистый периодонтит протекают длительно, трудно поддается лечению. Мышьяковистый периодонтит временного зуба подлежит удалению, постоянного зуба — применение антидота (унитиол, раствор йодинола или йодид калия).
Кровотечение при лечении пульпита является наиболее часто встречающимся осложнением. Обычно после экстирпации пульпы кровотечение чаще наблюдается в первые сутки, особенно первые 6 часов. В корневой канал вкладывают на несколько минут смоченную перекисью водорода ватную турунду. С герметической целью применяют гемостатическую губку. Гемостатическое действие губки зависит от наличия в ней тромбина и тромбопластина. Механизм действия ее заключается в ускорении свертываемости крови. Инструментальная обработка корневых каналов многокорневых зубов верхней челюсти может привести к ошибкам, как перфорация гайморовой пазухи и проталкивание в ее полости инфицированных тканей, что приводит к развитию гайморита. При инструментальной обработки зубов нижней челюсти иглами и при их отломе может произойти ранение сосудисто-нервного пучка, находящегося вблизи верхушек корней. Неправильный выбор пломбировочного материала может привести к осложнениям и удалению зуба. Во временных зубах для пломбирования корневых каналов применяют рассасывающие пасты, в постоянных зубах с несформированными корнями -кальцийсодержащие пасты, со сформированными корнями — твердеющие пломбировочные материалы.
усй Ы % >»
кат
ю
Если верхушечное отверстие при пломбировании канала не обтурировано (пломбировочный материал не доведен до физиологической верхушки), то развивается периодонтит. В то же время, выведение не рассасывающихся твердеющих паст или гуттаперчевых штифтов вызывает сильную боль, острый периодонтит, образование свищей. Возможно окрашивание зуба вследствие неправильного выбора пломбировочного материала: импрегнация дентина фенол-формалиновым, йодосодержащим, серебросодержащим или цинк-эвгеноловым; неполное удаление некротических масс из коронковой полости зуба.
Осложнениями при лечении пульпита являются постпломбировочные боли: боль самопроизвольная или при накусывании, в результате проталкивания инфицированного материала за верхушку корня, некачественной обработки канала, химической травмой периодонта пастой или силером.
Осложнения при лечении периодонтита у детей
1) перфорация дна полости зуба или стенки канала;
2) отлом эндодонтического инструмента в канале;
3) постпломбировочные боли;
4) обострение хронического процесса в периодонте. Мероприятия по устранению осложнений
1. Рациональное препарирование кариозной полости;
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
2. Формирование полости в соответствии с соответствующими требованиями;
3. Правильный выбор пломбировочного материала;
4. Соблюдение методики пломбирования кариозной полости;
5. По показаниям проведения обезболивания;
6. Щадящее препарирование и внутриканальное обезболивание;
7. Использование по показаниям физиопроцедуры;
8. Применение по показаниям противовоспалительной терапии и гипосепсибилизирующей терапии;
9. Своевременная госпитализация ребенка на стационарное лечение.
Осложнения эндодонтического лечения
1. Отлом стенки, перфорация стенки или дна коронковой полости;
2. Чрезмерное расширение канала без изменения его формы;
3. Избыточное расширение канала в средней трети на внутренней кривизне корня;
4. Перфорация стенки корневого канала;
5. Отлом инструмента в устьевой части канала;
6. Механическая травма периодонта;
7. Химическая травма периодонта;
8. Аспирация эндодонтическим инструментом;
9. Переполнение корневого канала пломбировочным материалом;
10. Продольный перелом корня, недостаточнаяобтурация канала, выведение гуттаперчевого штифта за пределы канала;
и Ги/
‘I
Ш1М1 ям
11. Постпломбировочные боли. Изменение цвета коронки.
Мероприятия по устранению осложнений при эндодонтическом лечении зубов:
1. Восстановление стенки композитом или стеклоиономерным цементом; закрытие перфорационного отверстия стеклоиономерным цементом (лучше гибридным) или амальгамой;
2. Прекращение инструментальной обработки, минимализация латерального давления при постоянной обтурации;
3. Прекращение инструментальной обработки, минимализация давления в каналеприего обтурации;
4. При возможности — долечивание канала обычным способом либо его временнаяобтурация кальцийсодержащим материалом; в последующем -минимализация давления при его постоянной обтурации;
5. Расширение устья маленьким бором или трепаном, захват и удаление отломка инструмента;
6. Завершение инструментальной и медикаментозной обработки канала, временнаяобтурация с применением антисептических и противовоспалительных препаратов;
7. Завершение инструментальной и медикаментозной обработки канала, временнаяобтурация с применением антидотов и противовоспалительных препаратов;
8. Срочная госпитализация;
9. Физиотерапия (фонофорез с гидрокортизоном, гелий-неоновый лазер, СВЧ, УВЧ, флюктуирующие токи); при отсутствии эффекта оперативное удаление излишка материала;
10. Удаление зуба при продольном переломе; при недостаточной обтурации канала — удаление корневой пломбы, повторнаяобтурация канала; при выведении гуттаперчевого штифта за пределы канала необходимо распломбировать канал и удалить штифт;
11. Физиотерапия (СВЧ, УВЧ), назначение анальгетиков или противовоспалительных средств, при длительном (более недели) сохранении боли -перелечивание канала (с поиском возможно не найденного ранее канала); при изменении цвета коронки необходимо: эндоотбеливание, резекция дентина с последующим восстановлением дефекта коронок, ламинирование вестибулярной поверхности коронки, изготовление искусственной коронки. Выводы.
В практике терапевтической стоматологии ошибки и осложнения при диагностике и лечении заболеваний зубов у детей весьма многочисленны и, к сожалению, встречаются часто.Разнообразия в клиническом течении зубов у детей в разные возрастные периоды диктуют необходимость дальнейшего изучения данного вопроса с использованиям современных средств для разработки ранних методов диагностики, лечения и профилактики.
СПИСОК ЛИТЕРАТУРЫ Рыбаков А.И. Ошибки и осложнения в терапевтической стоматологии. — М.: 1976. — 352 с. Рыбаков А.И. Ошибки в амбулаторной практике. — М.: 1976. — 256 с.
Курякина Н.В. Терапевтическая стоматология детского возраста. — Н. Новгород: НГМА, 2004. — 327 с.
Курякина Н.В., Морозова С.И. Кариес и некариозные поражения твердых тканей зубов. Учебное пособие. Меди. —
СПб.: Санкт-Петербург, 2005. — 110 с.
Хоменко Л.А., Биденко Н.В. Практическая эндодонтия. Инструменты, материалы и методы. — М.: Книга плюс, 2005. — 369 с.
Н.А Горячев. Консервативная эндодонтия. Практическое руководство. — Казань: Медицина, 2002. — 139 с. А.Ж. Петрикас. Пульпэктомия. Учебное пособие.(2-е издание). — Тверь: Альфа-Пресс, 2006. — 153 с.
5
С.К. ЗЫКЕЕВА, Ж.Р. УРГЕНИШБАЕВА
БАЛАЛАРДЬЩ Т1С АУРУЛАРЫН ДИАГНОСТИКАЛАУДАFЫ ЖЭНЕ ЕМДЕУДЕГ1 КАТЕЛ1КТЕР МЕН АСЦЫНУЛАР
Тушн: Амбулаториялык; стоматологияда кателжтер мен ас;ынулар эрдайым зерттелш отырады жэне алдын алу шаралары журпзшш отырады. Медицинадагы рыноктык; к;арым-к;атынастар жэне ондагы халыкка стоматологиялык; кызмет керсету жагдайлары кателжтердщ жиiлiгiн, сипатынын, eзгеруiне алып келдi. Бул халыкка стоматологиялык кызмет керсету сапасын бакылауды KYшейтудi талап етедг Клиникалы; аныктаулар нэтижесiнде, емдеу барысында пайда болатын кателжтер мен аскынулардын, себепттерi мен алдын алу шаралары аны;талды.
ТYЙiндi сездер: Кателжтер, аскынулар, тiсжегi, улпа кабынуы, периодонт кабынуы, шешу жолдары
S.K. ZYKEEVA, ZH.R. URGENISHBAEVA
MISTAKES AND COMPLICATIONS IN THE DIAGNOSIS AND TREATMENT OF TEETH IN CHILDREN
Resume: Mistakes and complications in the outpatient dentistry is constantly analyzed and the ways of their prevention. Market relations in medicine and associated conditions for the provision of dental care to the population caused the frequency change, the characteristics of the severity of these errors and complications. Apparently, it is necessary to strengthen the control over the quality of dental care. On the basis of clinical data were studied medical errors and complications arising from the treatment, revealed their causes and ways to prevent them. Keywords: errors , complications , dental caries , pulpitis, periodontitis , ways of elimination
Пародонтит – распространенное стоматологическое заболевание, которым поражено около 90% взрослого населения планеты. Так же, как и кариес, он приводит к потере зубов. Но если об опасности, причинах и профилактике кариеса знают практически все, то пародонтит все еще остается для многих малоизвестным заболеванием.
Пародонтит – что это такое?
Наши зубы окружены так называемым пародонтом. Он состоит из десны, кровеносных сосудов, соединительной и костной ткани. Пародонт обеспечивает питание твердых тканей зуба и альвеолярного отростка (части челюсти, в которой расположены зубные лунки). И он же плотно удерживает зуб на его месте.
Пародонтит – это инфекционное воспаление пародонта. Чаще всего ему предшествует гингивит, при котором воспаляется поверхность десны. Появляются кровоточивость, дискомфортные ощущения. При пародонтите воспаление проникает глубже, симптомы могут усиливаться.
Если заболевание не лечить, оно переходит в пародонтоз, при котором разрушается костная ткань и начинают выпадать зубы.
Причины возникновения пародонтита
Пародонтит вызывают бактерии. А те факторы, благодаря которым в ротовой полости создается благоприятная среда для их питания и размножения, являются причиной этого заболевания. К ним относят:
- Плохую гигиену полости рта. После еды в промежутках между зубами, в десневых карманах (углублении между десной и тканью зуба) остаются частички пищи. Это отличная питательная среда для размножения бактерий. И чем реже или небрежнее мы чистим зубы, тем больше шансов развития воспаления
- Зубной камень. Каждый день на наших зубах образуется зубной налет – биопленка из бактерий. Затвердев, она образует зубной камень, который провоцирует воспаление прилегающих к зубу тканей
- Травмирование десен твердой пищей, плохо подогнанной пломбой или коронкой, жесткой зубной щеткой и т. д. Ранки являются благоприятной средой для патогенных микроорганизмов
Также к факторам, способствующим развитию пародонтита, относят:
- Невылеченные зубные воспаления (они распространяются на близлежащие ткани)
- Ослабление иммунитета из-за авитаминоза, неполноценного питания, постоянного стресса
- Курение и жевание табака
- Нарушения гормонального фона
- Снижение количества твердой пищи в рационе и, как следствие, – атрофию костных тканей
- Генетическую предрасположенность
Симптомы и осложнения
Коварство пародонтита в том, что чаще всего он протекает спокойно, без боли. Его симптомы неприятны, но не беспокоят настолько, чтобы бежать в больницу. А на плановом осмотре у стоматолога часто о них даже забывают упомянуть. Поэтому болезнь не лечится годами, пока не перейдет в запущенную форму.
Обязательно покажитесь врачу, если заметите хотя бы один из следующих признаков:
- Десны кровоточат во время чистки зубов
- У вас неприятный запах изо рта, который не исчезает после полоскания или чистки зубов
- Промежутки между зубами увеличились
- Некоторые участки десны имеют ярко-красный цвет
- Между зубом и десной появился промежуток – «карман»
- Эмаль стала чувствительной к холодному и горячему
- На участке зуба, прилегающем к десне, постоянный желтый налет
- Зубы словно стали тоньше у основания, удлинились
- Из десневых карманов выделяется гной
- Вы ощущаете боль при жевании и чистке зубов
Запускать болезнь опасно. Со временем воспаление разрушает ткани, пародонтальные карманы увеличиваются, зубы перестают в них держаться и в итоге выпадают – даже здоровые, не тронутые кариесом.
Классификация
Для выбора правильной стратегии лечения врач устанавливает тип пародонтита. Заболевание классифицируется по степени тяжести, остроте протекания, локализованности.
Степени тяжести пародонтита
В зависимости от тяжести пародонтита различают:
- Легкую степень, когда человека беспокоят только кровоточивость и дискомфорт во время чистки зубов. На данной стадии разрушено не более трети корня зуба, а глубина пародонтальных карманов – до 3 мм
- Среднюю степень, при которой карманы углубляются до 6 мм, а дегенеративные (разрушительные) процессы поражают до половины корня зуба. Пациент на этой стадии замечает, что зубы начинают расшатываться
- Тяжелую степень, во время которой изменяется внешний вид зубного ряда – увеличиваются межзубные промежутки, оголяются корни зубов. Десневые карманы увеличиваются, становятся очагами гнойных воспалений, так как в них попадает пища. Все больше тканей пародонта разрушается, зубы начинают выпадать
Формы пародонтита
По остроте заболевание делят на острую и хроническую формы.
Острый пародонтит обычно сопровождается выраженными болезненными ощущениями в месте воспаления, возникновением гнойных нарывов (абсцессов), образованием свищей, через которые гной выходит наружу. Возможно повышение температуры, общая слабость. Есть только один плюс – с острой формой чаще обращаются к врачу и начинают лечение пародонтита, что обычно предотвращает его переход в тяжелую запущенную стадию.
Хроническая форма пародонтита на ранних этапах проявляет себя, в основном, только кровоточивостью десен, неприятным запахом изо рта. Пациента почти ничего не беспокоит, но ткани пародонта тем временем воспаляются и разрушаются. Скрытая форма встречается чаще всего.
Виды пародонтита по степени локализации
По степени распространения различают:
- Локальную форму, когда поражен только отдельный участок
- Генерализованную форму, когда патологический процесс охватывает обширную область пародонта
Диагностика пародонтита
Для начала врачу необходимо ваше подробное описание проблемы. На ранних стадиях даже опытный стоматолог может не заметить заболевание – внешних признаков почти нет. А на основании ваших жалоб он обязательно назначит дополнительные исследования.
Для правильной диагностики заболевания, определения его тяжести врач стоматолог использует:
- Осмотр ротовой полости
- Рентгенографию или компьютерную томограмму – для оценки состояния тканей пародонта и корней зубов
- Реопародонтографию, при которой через ткани пародонта пропускается слабый ток. С помощью нее изучается тонус кровеносных сосудов в исследуемой области. Чем тяжелее стадия пародонтита, тем больше негативных изменений кровеносной системы определяет исследование
- Ультразвуковую остеометрию, с помощью которой оценивается степень деструктивных изменений в костной ткани
- Пробу Шиллера-Писарева, когда ротовая полость обрабатывается специальным раствором. Пораженные и здоровые ткани после обработки имеют разную интенсивность окраски
- Определение индекса кровоточивости
- Определение пародонтального индекса
- Микробиологические исследования ротовой полости – для определения типа патогенных микроорганизмов, вызвавших воспаление
- Клинические анализы мочи и крови – для выявления факторов, способствующих развитию пародонтита, а также общего состояния организма
Комплекс диагностических мер помогает определить причины, тяжесть заболевания, обширность его распространения. Дополнительные исследования помогают определить противопоказания и особенности применения терапии. В результате врач принимает взвешенное решение о методах лечения.
Как лечить пародонтит?
Современные методы позволяют вылечить даже тяжелые формы пародонтита. Но восстановить уже разрушенные ткани не удастся в любом случае. Именно поэтому нельзя допускать перехода пародонтита в тяжелую форму.
Схема лечения пародонтита обычно предусматривает:
- Ликвидацию источников инфицирования. Проводится санация ротовой полости: лечение кариозных зубов, удаление зубного камня, чистка пародонтальных карманов
- Регулярную тщательную гигиену ротовой полости. Врач-стоматолог объясняет пациенту, как правильно чистить зубы, как часто. Рекомендует лечебные зубные пасты и средства для полоскания
- Уничтожение бактериальной инфекции в пародонте. Обычно борьба ведется и на местном уровне (антибактериальные мази, аппликации, полоскания), и на системном – назначаются инъекции антибиотиков или таблетки
- Укрепление иммунитета с помощью поливитаминных комплексов, минеральных добавок, иммуномодулирующих препаратов
- Исправление прикуса, неправильно установленных коронок или пломб, которые стали причиной воспаления
- Общеукрепляющую, восстановительную терапию для тканей пародонта с помощью физиотерапевтических процедур и медикаментозных препаратов
- Коррекцию разрушенных тканей, зубного ряда в запущенных случаях. Здесь используются хирургические методы
Рассмотрим, какие процедуры и медикаменты применяются для лечения пародонтита.
- Ультразвуковая, аппаратная или лазерная чистка зубного камня и десневых карманов
- Полоскание ротовой полости антисептическими препаратами
- Обработка десен антисептическими, антибактериальными мазями и гелями
- Физиотерапевтические процедуры – УВЧ, электрофорез, воздействие ультразвуком, массаж десен, бальнеотерапия и так далее
- Шинирование зубов — хирургическая операция, при которой зубы скрепляются специальной лентой для предотвращения их выпадения
- Лоскутная операция, при которой лоскут десны срезается, открываются и вычищаются пародонтальные карманы. Затем лоскут пришивается на место таким образом, чтобы закрыть оголенные корни и укрепить десну
- Наращивание разрушенной костной ткани и другие хирургические вмешательства
Народные методы лечения можно применять только в комплексе с терапией, назначенной врачом, и только с его одобрения. Сами по себе они чаще всего не способны справиться с пародонтитом.
Профилактические меры
Лечение пародонтита – сложный процесс. Поэтому лучше всего предотвратить его развитие. К мерам профилактики относятся:
- Регулярные осмотры стоматолога (не реже двух раз в год)
- Тщательная и правильная чистка зубов. Щетка должна быть средней жесткости, движения при чистке – направлены к режущей кромке зубов, длительность процедуры – не менее 5 минут
- Регулярная профессиональная чистка зубного камня в клинике
- Полоскание ротовой полости после еды
- Регулярное использование зубной нити или ирригатора
- Включение в свой рацион твердой пищи, которая улучшает кровоснабжение десен и костной ткани челюсти, а также естественным образом очищает зубы от налета
- Осторожное отношение к слизистой оболочке рта, предотвращение ее травмирования
- Поддержание хорошего общего тонуса организма, укрепление иммунитета
- Своевременное протезирование отсутствующих зубов
- Регулярный массаж десен – несложная процедура, которую можно проводить самостоятельно. Для этого достаточно в течение 5-10 минут массировать десны пальцами (предварительно вымыв руки)
- Своевременное лечение общих заболеваний
Преимущества лечения в МЕДСИ
Сеть клиник МЕДСИ предлагает профессиональную диагностику и лечение пародонтита современными методами, а также профилактические мероприятия, такие как профессиональная чистка зубного налета и камня.
Преимущества обращения к нам – это:
- Комплексные консультации. Часто проблема затрагивает сразу несколько областей стоматологии, например, терапию и протезирование. В этом случае ваш врач обязательно пригласит на консультацию смежных специалистов
- Составление прозрачного и подробного финансового плана лечения, который поможет вам спланировать расходы и даст возможность «заморозить» цены на услуги
- Комфорт. Уютные места ожидания и приемные кабинеты, использование современных технологий диагностики и лечения дают вам ощущение комфорта на всем протяжении пребывания в клинике
- Отличная техническая оснащенность. В наших клиниках можно провести все необходимые диагностические обследования, включая конусно-лучевую компьютерную томографию. Все оборудование – от ведущих европейских производителей
- Возможность лечения во сне, с использованием щадящей медицинской седации (наркоза). Такое лечение поможет полностью избежать дискомфорта и провести объемные работы в короткое время
Вы можете быть уверены, что в наших клиниках вам проведут точную, комплексную диагностику, назначат правильное лечение и тщательно проследят за его эффективностью.
Не затягивайте с лечением, обратитесь к врачу сейчас:
И. К. Луцкая
д. м. н., профессор БелМАПО (Минск)
Современная эндодонтия в большинстве случаев гарантирует высокую эффективность лечения пульпита и периодонтита. Однако нарушение алгоритма воздействий или клинических протоколов может способствовать развитию ошибок и осложнений.
Для оценки качества эндодонтического лечения чрезвычайно важно регулярное клиническое и рентгенологическое обследование.
По мнению Европейского эндодонтического общества, оценка результатов лечения корневых каналов должна выполняться в течение 1 года после лечения и далее по необходимости. О высоком качестве терапии свидетельствуют следующие результаты: отсутствие боли, отека и иных симптомов, отсутствие изменений в пазухах, сохранение функции зуба и рентгенологическое подтверждение наличия нормальной периодонтальной щели вокруг корня. Неравномерное расширение может рассматриваться как исход заболевания — рубцовые изменения тканей.
Причинами осложнений после пломбирования корневых каналов могут быть ошибки, допускаемые на этапах эндодонтического лечения.
1. На подготовительном этапе:
- Инфицирование корневого канала.
- Отсутствие адекватного доступа к устью корневого канала.
- Перфорация дна и стенок полости зуба.
2. В процессе механической обработки корневого канала:
- Обтурация просвета корневого канала дентинными опилками.
- Образование апикального уступа при искривлении канала («Zipping»).
- Чрезмерное латеральное расширение средней трети канала по внутренней кривизне корня («Stripping»).
- Перфорация стенок корня.
- Разрушение анатомического (физиологического) сужения.
- Перелом инструмента в канале.
3. В процессе пломбирования корневого канала:
- Неоднородное, недостаточное заполнение просвета канала.
- Выведение пломбировочного материала за пределы апикального отверстия.
- Продольный перелом корня.
Инфицирование корневого канала
Проникновение микроорганизмов в корневой канал может происходить по причине нещадящего препарирования с давлением на коронковую пульпу, при неосторожном выполнении ампутации и удалении тканей из устьевой части. Возможно развитие и размножение микробов вследствие повторного использования инструментов, в том числе боров, экскаватора. Инфицирование корневого канала повышает риск таких послепломбировочных осложнений, как болезненная перкуссия, отсутствие положительной динамики после лечения пульпита или периодонтита. В предупреждении данного осложнения большое значение придается тщательному изолированию операционного поля, поскольку микрофлора может проникнуть в канал вместе с ротовой жидкостью. Оптимальным является использование таких средств защиты, как коффердам и его аналоги (рис. 1). Перед инструментальной обработкой целесообразно полное иссечение кариозного дентина со стенок кариозной полости с целью профилактики попадания инфекции в корневой канал.
Рис. 1. Лечение пульпита с применением коффердама.
Ошибки в создании доступа к устьям корневых каналов
Причины данной ситуации — недостаточное препарирование кариозной полости, неполное иссечение крыши пульповой камеры, отсутствие контроля введения эндодонтического инструмента (рис. 2). Следствием являются следующие осложнения. Нависающие края полости не позволяют полностью удалить остатки пульпы из полости зуба, что неизбежно приводит к появлению пигментации и ухудшает эстетические параметры зуба.
Рис. 2. Неполное раскрытие полости зуба.
Из-за плохого обзора не всегда возможна идентификация всех имеющихся устьев корневых каналов, что исключает обработку и пломбирование необнаруженных каналов (рис. 3).
Рис. 3. Некачественная обработка стенок полости.
Кажущаяся «экономия» твердых тканей зуба в процессе формирования полости может привести к некачественному эндодонтическому лечению.
Вместе с тем чрезмерное, излишнее удаление тканей вызывает снижение устойчивости зуба к механическому воздействию.
Мерой профилактики подобной ошибки является формирование правильного доступа, который характеризуется отсутствием нависающих краев и прямолинейностью стенок полости, которые должны быть ровными, без шероховатостей и зазубрин.
Травмирование корневой пульпы
При лечении пульпита ампутационным методом возможно травмирование корневой части пульпы в случае отсутствии адекватного доступа к устьям каналов (рис. 4).
Рис. 4. Гипертрофированная десна препятствует обзору полости.
Излишнее давление на бор или экскаватор вызовет кровотечение из канала вследствие разрыва сосудисто-нервного пучка. Наложение лечебной прокладки над устьем канала под давлением способствует нарушению кровообращения и функционирования корневой пульпы (рис. 5). В любом случае травма корневой пульпы повышает риск неэффективного лечения пульпита биологическим методом.
Рис. 5. Лечебная прокладка над устьями каналов.
Избежать данного осложнения возможно путем тщательного препарирования кариозной полости с полным иссечением измененного дентина и последующим осторожным удалением крыши пульповой камеры.
Перфорация дна и стенок полости зуба
Может произойти в ходе поиска устьев корневых каналов и их расширения; при плохом обзоре дна полости зуба в результате неадекватного формирования доступа к корневым каналам.
Наличие размягченного пигментированного дентина, интенсивное окрашивание твердых тканей зуба после проведенного ранее лечения (резорцин-формалиновый метод, серебрение) также в значительной степени затрудняют поиск устьев корневых каналов (рис. 6).
Рис. 6. Пигментация дентина и остатки пасты на дне полости.
В ряде случаев причинами перфорации становятся следующие факторы: недостаточное или, напротив, чрезмерное расширение полости зуба; проведение эндодонтического лечения через искусственную коронку. Недостаточное знание анатомических особенностей, таких как смещение оси зуба и уменьшение высоты коронки вследствие ее значительного стирания, способствует совершению ошибок.
Профилактическими мерами перфорации стенок полости зуба являются рациональное иссечение твердых тканей, адекватное давление на бор в процессе препарирования, верное его направление и четкий контроль глубины введения вращающегося инструмента.
Неполное удаление корневой пульпы допускается в тех случаях, когда не обеспечен адекватный доступ к устьям каналов либо последние недоступны по причине расположения в них дентиклов. Причиной может явиться недостаточное расширение устьев каналов или неправильное определение рабочей длины. Анатомические особенности строения корней также могут стать фактором плохой проходимости канала для инструментов. Нарушение техники работы, например удаление тканей пульпэкстрактором с разрывом сосудисто-нервного пучка, неполное удаление корневой пульпы, приводит к кровотечению из канала, что препятствует выполнению дальнейших эндодонтических вмешательств.
Обтурирование просвета канала дентинными опилками проявляется невозможностью повторного введения эндодонтического инструмента малого размера на всю рабочую длину. Причиной является скопление в просвете канала дентинных опилок и их уплотнение. Попытка с усилием заново пройти канал может повлечь за собой выталкивание продуктов механической обработки корневого канала (эндолубриканты, дентинные опилки, остатки пульпы и др.) за пределы апикального отверстия, что может вызвать боли после эндодонтического лечения.
Подобное осложнение предупреждается путем осторожного прохождения канала до апикального сужения инструментами малого размера после каждого второго шага, а также промывания просвета канала растворами.
Образование апикального расширения (эффект «воронка-зубцы» (Zipping) чаще всего имеет место в искривленных каналах. Во время обработки канала соскальзывание кончика инструмента при вращении приводит к так называемому эффекту «воронка-зубцы». Причиной является использование негибких файлов большого размера, которые не могут повторять форму канала. Возможно блокирование просвета канала дентинными опилками. Значительно возрастает риск создания апикального расширения при работе с файлами, имеющими агрессивную верхушку.
Чрезмерное продольное расширение канала в средней трети по внутренней кривизне (Stripping) встречается при механической обработке изогнутых корневых каналов. Причины могут быть следующие: использование жестких, негибких файлов; механическая обработка без учета толщины стенок каналов, а также недооценка степени кривизны корня.
Вследствие избыточного удаления дентина в области внутренней кривизны корня не только снижается устойчивость зуба к механическому воздействию, но и существует реальный риск продольной перфорации стенки корневого канала.
Разрушение анатомического (физиологического) сужения происходит при неправильном определении рабочей длины. Другая причина — некоторое уменьшение в процессе выпрямления канала его рабочей длины. Если дальнейшая обработка канала производится на прежнюю рабочую длину, разрушение физиологического сужения неизбежно.
Профилактика данного осложнения заключается в точном определении рабочей длины и ее коррекции в процессе механической обработки искривленного корневого канала.
Перфорации стенок корневого канала встречаются чаще всего при инструментальной обработке изогнутых корней.
Перфорации устьевой и средней трети образуются в основном при удалении из канала пломбировочного материала в процессе создания ложа для анкерного штифта, а также при вкручивании последнего в канал.
Апикальные перфорации могут наблюдаться при работе недостаточно гибкими вращающимися инструментами в труднопроходимых, изогнутых каналах. Подобное осложнение возможно от приложения чрезмерного давления во время механической обработки ручными инструментами, при попытке с усилием пройти канал. Причина латеральной перфорации — прохождение искривленного канала эндодонтическим инструментом с агрессивной верхушкой без предварительного изгиба.
Мерами профилактики различного рода перфораций являются хороший доступ к устьям корневых каналов, анализ конфигурации корневых каналов по данным рентгенограммы (рис. 7). В процессе механической обработки следует избегать обтурирования просвета канала дентинными опилками; предварительно изгибать инструмент; использовать антикурватурную технику прохождения канала.
Рис. 7. Излишнее препарирование и перфорация стенки первого моляра.
Перелом инструмента в корневом канале
Риск перелома инструмента очень высок в случае деформации файла (изгиба, раскручивания витков) и чаще всего имеет место при прохождении и расширении узких, искривленных, ранее запломбированных каналов (рис. 
Рис. 8а. Введение изогнутого файла.
Рис. 8б. Отлом инструмента в корневом канале.
Профилактика поломки инструмента заключается в строгом соблюдении режима работы, использовании инструмента по показаниям. Необходимо учитывать последовательность применения инструментов. В ходе механической обработки рекомендуется использование эндолубрикантов.
Неполное и недостаточное обтурирование корневого канала в основном обусловлено неправильным определением рабочей длины, неполным прохождением канала (рис. 9), применением методики одного гуттаперчевого или серебряного штифта в каналах, имеющих овальную, гантелеобразную, щелевидную (неправильную) форму, не соответствующую форме штифта, а также использованием для пломбирования жидко замешанной пасты (с помощью каналонаполнителя). В результате неизбежна усадка, а также растворение пасты через некоторое время после пломбирования.
Рис. 9а. Обтурирование корневых каналов: качественное.
Рис. 9б. Обтурирование корневых каналов: неполное.
Выведение пломбировочного материала за пределы апикального отверстия зачастую наблюдается после чрезмерной механической обработки корневого канала. Результатом является разрушение физиологического апикального сужения. Оно может нарушаться также вследствие хронического воспалительного процесса в тканях апикального периодонта. Кроме того, существует реальная возможность выведения материала за апекс при использовании машинного каналонаполнителя. Риск возникновения осложнения резко возрастает при пломбировании корневого канала без учета рабочей длины (рис. 10).
Рис. 10. Выведение значительного объема силера за апекс.
Выведение пломбировочного материала за пределы апикального отверстия наблюдается в случае использования большого количества силера, а также в результате избыточного давления в процессе конденсации пломбировочного материала в корневом канале.
Выталкивание гуттаперчевого штифта за апекс может быть следствием неправильного определения рабочей длины и/или неверного выбора размера основного штифта (рис. 11).
Рис. 11. Выведение гуттаперчевого штифта за верхушку корня.
Выведение гуттаперчи за пределы верхушки корня возможно в процессе латеральной конденсации гуттаперчи (рис. 12).
Рис. 12. Латеральная конденсация штифтов.
Меры профилактики: контроль рабочей длины на всех этапах эндодонтического лечения; грамотное формирование корневого канала; сохранение целостности анатомического (физиологического) сужения.
Если выведение небольшого количества силера за пределы апикального отверстия может не вызывать проблем, поскольку он достаточно быстро резорбируется, то выведенная за верхушку гуттаперча, которая сама по себе биологически инертна, способна длительно поддерживать воспаление в тканях апикального периодонта, являясь механическим раздражителем.
Продольный перелом корня возможен в процессе латеральной конденсации гуттаперчевых штифтов и является следствием чрезмерного истончения стенок корневого канала в процессе механической обработки. Кроме того, продольный перелом корня может наблюдаться при сильном боковом давлении на спридер в процессе конденсации гуттаперчевых штифтов.
Меры профилактики — оценка состояния твердых тканей корня зуба, их толщины, а также совершенствование мануальных навыков и приложение адекватных усилий в процессе конденсации гуттаперчевых штифтов.
Боли после эндодонтического вмешательства
Могут быть обусловлены раздражающим действием продуктов механической обработки корневого канала (опилки корневого дентина, остатки пульпы, микроорганизмы), которые выталкиваются за пределы апекса в процессе инструментальной обработки канала. Причиной боли может стать корневой силер, выведенный в ткани апикального периодонта. В данном случае болевые ощущения носят кратковременный характер (от 3 до 14 дней) и могут проходить самостоятельно без какого-либо воздействия.
Особую проблему представляет боль, которая носит продолжительный характер (от нескольких месяцев до нескольких лет) и не устраняется при использовании лекарственных средств и физиотерапевтических мероприятий.
Одной из причин возникновения длительной боли являются последствия применения витального метода лечения пульпита в одно посещение, что связано с невозможностью воздействия на дельтовидные и дополнительные канальцы, которые недоступны для механической обработки. В результате остаются обрывки инфицированной пульпы, которые впоследствии могут стать источником хронической инфекции.
Следующим поводом продолжительных болевых ощущений может послужить выведение за апекс гуттаперчи.
Причинами некачественного эндодонтического лечения могут служить ошибки, допущенные врачом в процессе выполнения манипуляций. Так, неточное определение рабочей длины приведет к травме периапикальных тканей либо неполному удалению путридных масс из канала. Некачественная механическая и медикаментозная обработка, а также избыточное препарирование способствуют перемещению микроорганизмов в периодонт. Неполное обтурирование корневого канала, равно как и чрезмерное пломбирование могут вызвать воспаление тканей периодонта уже после постановки постоянной пломбы. Индивидуальная реакция может развиваться при непереносимости составных частей корневого наполнителя либо избыточном пломбировании.
Заключение
Показаниями к повторному эндодонтическому лечению являются жалобы пациента на периодические боли, чувствительность при накусывании, наличие свищевого хода, отечность по переходной складке. При рентгенологическом исследовании могут выявляться незапломбированные дополнительные канальцы или некачественная обтурация основного канала, в том числе с наличием инородного тела. Обнаружение на рентгенограмме деструкции в периапикальной области (отсутствует положительная динамика или нарастает процесс резорбции костных структур после пломбирования канала) свидетельствует о необходимости повторного лечения.
Сведения об авторе
Луцкая Ирина Константиновна, д. м. н., профессор, заведующая кафедрой терапевтической стоматологии БелМАПО, Беларусь, Минск
Lutskaya I.K., dms, professor, Head of the Department of Therapeutic Dentistry Belorussian Medical Academy of Postgraduate Education, Belarus, Minsk
Минск, ул. Киселева, 32
Тел: +(375) 17-334-72-86
e-mail: [email protected]
Errors and complications arising at the stages of endodontic treatment
Аннотация. Нарушение алгоритма воздействий или клинических протоколов может способствовать развитию ошибок и осложнений в эндодонтическом лечении. В статье автор перечисляет ошибки, возникающие на этапе эндодонтического лечения, причины осложнений, а так же приводит меры профилактики для их предотвращения.
Annotation. Violation of the impact algorithm or clinical protocols may contribute to the development of errors and complications in endodontic treatment. In the article, the author lists the errors that occur at the stage of endodontic treatment, the causes of complications, and also gives preventive measures to prevent them.
Ключевые слова: эндоднотия; периодонтит; пульпит; корневой канал; пульпа
Key words: endodnotia; periodontitis; pulpitis; root canal; pulp
Литература
-
- Абрамова Н. Е., Леонова Е. В. Опыт повторного эндодонтического лечения зубов с плохим прогнозом на успех // Эндодонтия Today. — 2003. — № 1—2. — С. 60—65.
- Ковецкая Е. Е. Методы определения рабочей длины // Современная стоматология. — 2006. — № 3.— С. 35—39.
- Луцкая И. К. Оценка качества препарирования устьев корневых каналов / И. К. Луцкая, О. А. Лопатин, О. В. Федоринчик // Соврем. стоматология. — 2008. — № 4. — С. 59—61.
- Отчет о согласованном мнении Европейского эндодонтического общества об основных показателях качества при эндодонтическом лечении / Европейское общество эндодонтии // Эндодонтия today. — 2001. — № 1. — С. 3—12.
- Ingle J.I., Bakland L.K. Endodontics. Baltimore, Philadelphia et al., 1994. — 410 p.
- Suter B, Lussi A, Sequiera P. Probability of removing fractured instruments from root canals. International Endodontic Journal 2005; 38:112—123.
- Tronstad L. Clinical Endodontics. Copenhagen: Munksgaard, 1992. — 277 p.

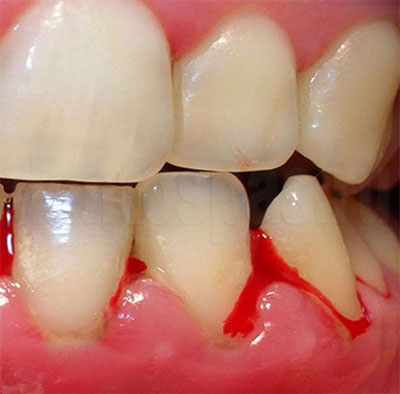 Осложнения гингивита
Осложнения гингивита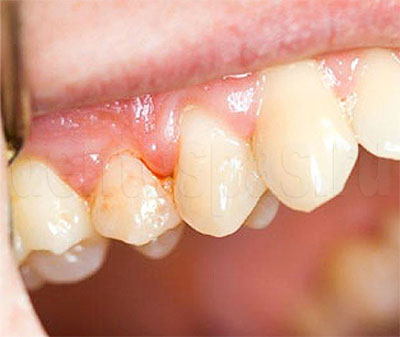 Последствия пародонтита
Последствия пародонтита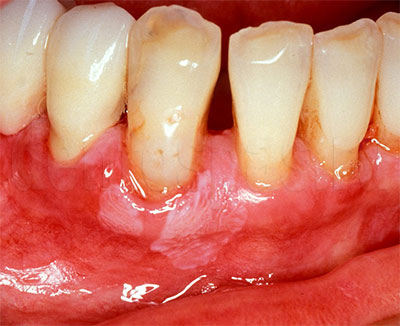 Осложнения пародонтоза
Осложнения пародонтоза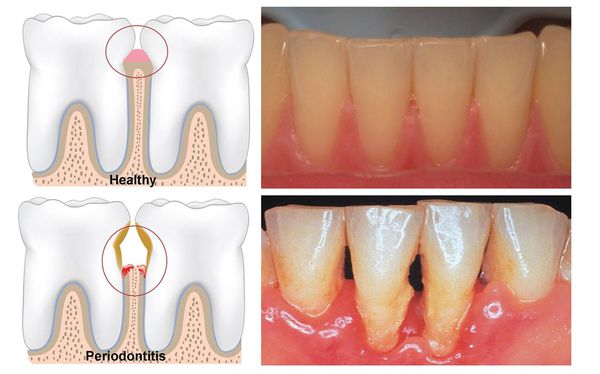
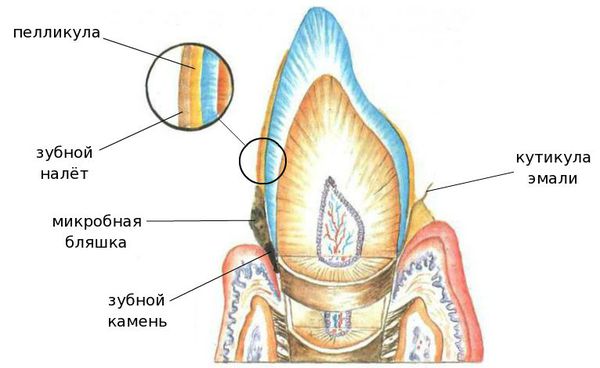
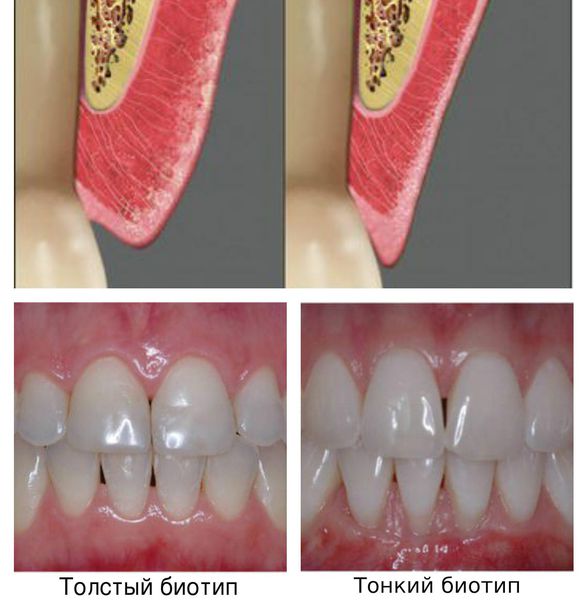
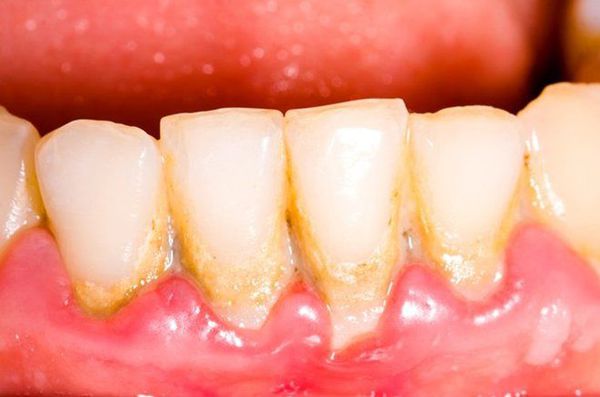
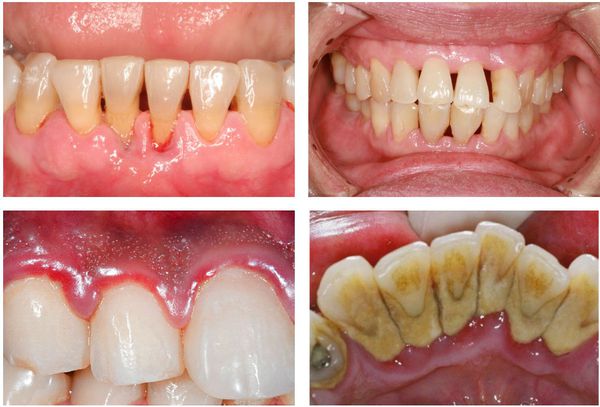
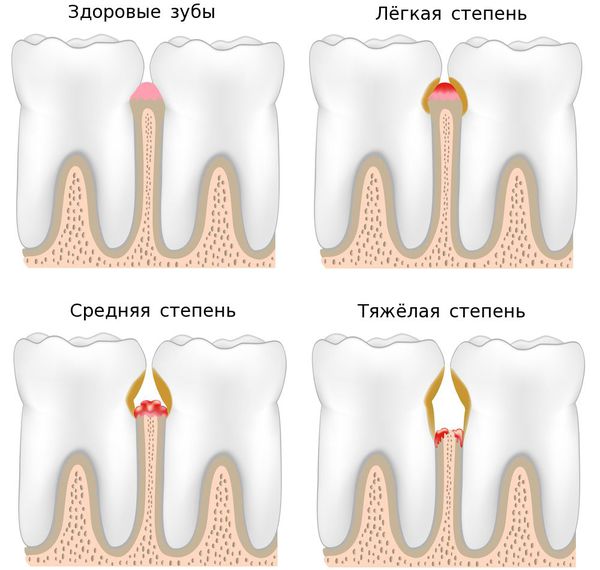
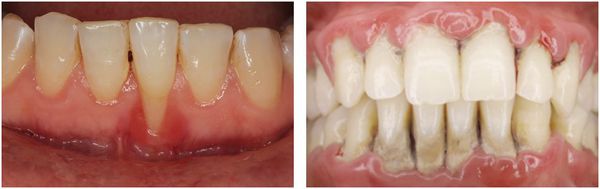
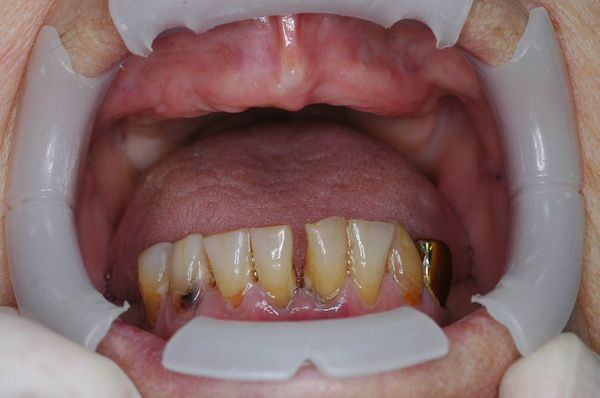
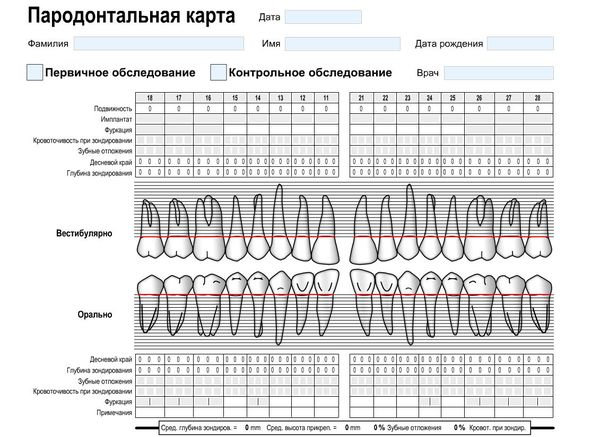
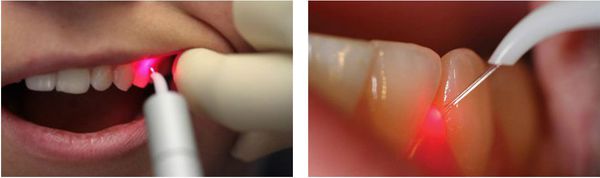
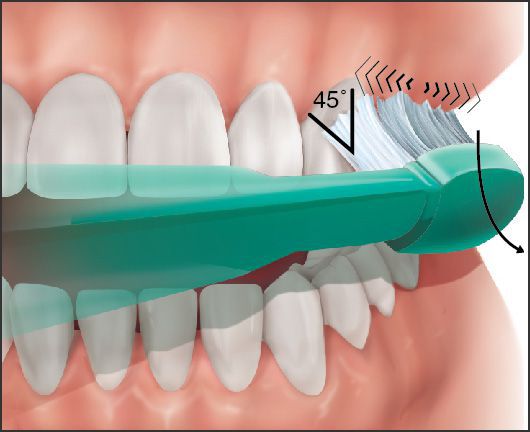
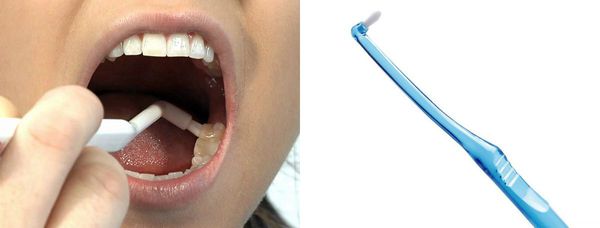
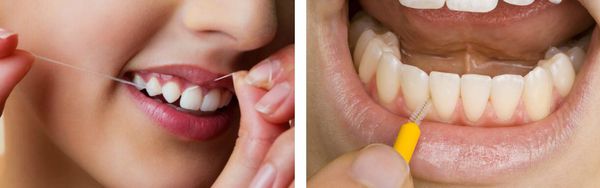

.jpeg)